Селективные ингибиторы обратного захвата серотонина (СИОЗС) — фармакотерапевтическая группа антидепрессантов третьего поколения, предназначенных для лечения тревожных расстройств и депрессии. СИОЗС являются современной и сравнительно легко переносимой группой антидепрессантов[1]:40—41. В отличие от трициклических антидепрессантов (ТЦА), СИОЗС значительно менее свойственны антихолинергические (холинолитические) побочные эффекты, редко возникает ортостатическая гипотензия и седация[2]; риск кардиотоксического действия при передозировке значительно ниже[3]. Сегодня препараты этой группы назначаются чаще всего[4] во многих странах[5].
СИОЗС относятся к антидепрессантам первого ряда и могут быть рекомендованы для применения в общемедицинской практике[6]. Они легко могут применяться в амбулаторных условиях. Препараты этой группы можно использовать у пациентов с противопоказаниям к применению трициклических антидепрессантов (нарушение сердечного ритма, закрытоугольная глаукома и др.)[7].
Наиболее частыми побочными эффектами СИОЗС являются такие нарушения желудочно-кишечного тракта, как тошнота, рвота. Другие частые побочные явления — беспокойство, тревога, бессонница, реже повышенная сонливость[7], а также сексуальные нарушения (эректильная дисфункция, аноргазмия[8], задержка эякуляции и проч.[9]).
Показания
Основное показание для использования СИОЗС — большое депрессивное расстройство. Лекарства этого класса часто также выписываются при тревожном неврозе, социальных фобиях, паническом расстройстве, обсессивно-компульсивном расстройстве, расстройствах приёма пищи, хронических болях, иногда при посттравматическом стрессовом расстройстве. В редких случаях выписываются при деперсонализационном расстройстве, но с малым успехом[10].
СИОЗС также применяются при булимии, ожирении, синдроме предменструального напряжения, расстройствах типа «пограничной личности», хроническом болевом синдроме, злоупотреблении алкоголем[7].
Депрессия
Общая эффективность при депрессии
Согласно данным двух мета-анализов, опубликованным в 2008 и 2010, эффективность СИОЗС при лечении депрессии в значительной мере зависит от степени её тяжести[11][12]. Различия в действии плацебо и представителей группы СИОЗС оказались клинически значимыми лишь при очень тяжёлой депрессии, их эффект при депрессивных эпизодах лёгкой и средней степени был мал или вовсе отсутствовал по сравнению с плацебо[11][12].
Во втором из этих исследований использовались данные всех клинических испытаний, предоставленных FDA (Управлению по контролю качества пищевых продуктов и лекарственных препаратов в США, англ. Food and Drug Administration) для лицензирования таких препаратов, как пароксетин, флуоксетин, сертралин и циталопрам. Чтобы избежать систематических ошибок, учитывались данные не только опубликованных исследований, но и неопубликованных[12]. Связь между степенью тяжести и эффективностью объясняют уменьшением эффекта плацебо у больных с тяжёлой депрессией, а не увеличением эффекта препарата[12][13][14][15].
Некоторые исследователи ставят под сомнение статистическую основу данного исследования, предполагая, что в нём недооценивается размер эффекта антидепрессантов[16][17]. Хотя даже после повторного анализа было обнаружено, что действие этих антидепрессантов всё ещё ниже пороговых значений NICE при объединении всех результатов (конкретно пароксетин проходит пороговые значения)[17].
Стоит отметить, что ещё в 1950-х годах при проведении контролируемых исследований антидепрессантов для лечения широкого спектра медицинских, и в частности психических расстройств, было описано явление, при котором пациенты с большей степенью тяжести депрессии испытывали значительно большее клиническое улучшение, чем при менее тяжёлой депрессии[11]. Эффективность антидепрессантов была доказана преимущественно на основе тех исследований, которые включали лиц с наиболее тяжёлыми депрессивными расстройствами[11].
Российские исследователи оценивают эффективность СИОЗС при депрессиях той или иной степени тяжести иначе. В частности, высказывалось мнение, что при лёгких и средних депрессиях СИОЗС сравнимы по эффективности с трициклическими антидепрессантами, но при тяжёлых депрессиях проявляют значительно меньшую эффективность по сравнению с ТЦА[18]:29. Утверждается, что препараты из группы СИОЗС в большей степени показаны при амбулаторных депрессиях с сопутствующей невротической (обсессивно-фобической и тревожно-фобической) симптоматикой, а ТЦА предпочтительней при больших депрессиях[19].
Между тем осуществлённые на Западе обзоры клинических исследований и мета-анализы убедительно показывают, что СИОЗС не отличаются от ТЦА в отношении их эффективности при депрессии[20][21][22][23]. Не было обнаружено также различий в эффективности между различными представителями группы СИОЗС[20].
Существуют, однако, и данные, согласно которым антидепрессанты группы СИОЗСН (венлафаксин, милнаципран и дулоксетин) более эффективны, чем СИОЗС, а по другим данным — столь же эффективны, как ТЦА. Таким образом, результаты сравнения эффективности различных групп антидепрессантов в клинических исследованиях противоречивы[24].
Терапевтический эффект СИОЗС развивается медленно: чаще всего он формируется к концу 2—5-й недели терапии, а при применении циталопрама и пароксетина — через 12—14 дней их приёма[25]. В некоторых случаях терапевтическое действие при приёме СИОЗС развивается лишь через 6—8 недель приёма препарата[3]. В отличие от трициклических антидепрессантов, преимущество СИОЗС заключается в том, что они назначаются сразу в терапевтически эффективной дозировке и не требуют постепенного её наращивания[26].
СИОЗС (за исключением флуоксетина) не показали эффективности при лечении депрессии у детей и подростков[27].
Терапевтически резистентная депрессия
СИОЗС могут быть эффективны в том числе и тогда, когда применение трициклических антидепрессантов не дало результатов при терапии депрессий[7]. Клинически показано, что при этом замена ТЦА на СИОЗС даёт улучшение в 30—50% случаев. Кроме того, антидепрессанты, относящиеся к группе СИОЗС, в силу различия своего действия в отношении нейротрансмиттерных систем могут быть взаимозаменяемы, то есть после неудачной терапии одним из препаратов СИОЗС не исключена попытка использования другого препарата из этой же группы[18]:39.
С другой стороны, трициклические антидепрессанты тоже могут назначаться в качестве второго шага при неэффективности ранее назначенных СИОЗС[18]:39, как и представители других групп антидепрессантов (например, СИОЗСН или бупропион)[28].
При неэффективности предыдущих шагов в качестве третьего шага назначается комбинация двух антидепрессантов (к примеру, ТЦА и СИОЗС — хотя в сочетании эти препараты должны применяться с осторожностью из-за возможности развития опасных побочных действий)[18]:40—42. Существуют и другие методы преодоления резистентности — например, аугментация: добавление к ТЦА или СИОЗС препарата, не являющегося антидепрессантом, но способного при таком сочетании усилить антидепрессивный эффект[18]:43—48.
Список лекарств и химические формулы
Наиболее распространённые препараты: флуоксетин, пароксетин, сертралин, флувоксамин, циталопрам, эсциталопрам.
Другие: дапоксетин, панурамин, индалпин, фемоксетин, зимелидин, церикламин.
| Селективные ингибиторы обратного захвата серотонина | |||||
|---|---|---|---|---|---|
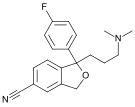 Циталопрам |
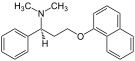 Дапоксетин |
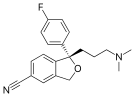 Эсциталопрам |
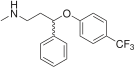 Флуоксетин |
 Флувоксамин |
Панурамин |
 Индалпин |
 Пароксетин |
 Фемоксетин |
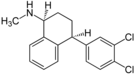 Сертралин |
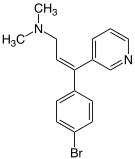 Зимелидин |
 Церикламин |
Механизм действия и различия
Механизм антидепрессивного действия СИОЗС — блокирование обратного захвата (реаптейка) серотонина выделяющими его нейронами, что приводит к увеличению количества серотонина в синаптической щели. Согласно классической моноаминовой теории возникновения депрессии (вернее, её разновидности — серотониновой теории, которая получила распространение наряду с норадреналиновой[19]), дефицит нейромедиатора серотонина, лежащий в основе развития депрессии, может быть устранён с помощью антидепрессантов этой группы[29]. Существуют и другие антидепрессанты (например, ТЦА и ингибиторы МАО), которые тоже влияют на уровень серотонина, обладая, тем не менее, принципиально иным механизмом действия[19].
С воздействием на серотониновые рецепторы связывают такие эффекты СИОЗС, как коррекция пониженного настроения, снижение витальной тоски, тревоги, фобий, аппетита, лёгкий анальгетический эффект, при том что изменение уровня норадреналина и дофамина, характерное для антидепрессантов некоторых других групп, сопровождается несколько иными эффектами: снижением психомоторной заторможенности и психомоторной активацией[30].
В то же время в основном именно с усилением серотонинергической активности связаны и побочные эффекты СИОЗС. Серотониновые рецепторы широко представлены не только в ЦНС и периферической нервной системе, но и в гладкой мускулатуре бронхов, желудочно-кишечной системе, стенках сосудов и др.[30] Стимуляция серотониновых рецепторов обуславливает желудочно-кишечные, сексуальные нарушения, а при длительном лечении препаратами СИОЗС — риск возникновения кровотечений[19]. Возможность экстрапирамидных двигательных расстройств обусловлена снижением дофаминергической передачи вследствие повышения уровня серотонина при приёме СИОЗС[31][32], так как серотонин и дофамин в ряде структур головного мозга находятся в реципрокных (антагонистических) отношениях[33].
Несмотря на то, что все препараты группы СИОЗС блокируют обратный захват серотонина, они различаются по селективности (то есть избирательности действия на серотониновые рецепторы) и степени мощности этого эффекта[4].
По мере накопления данных о механизмах действия и клинических эффектах СИОЗС стало очевидным, что, кроме ингибирования обратного захвата серотонина, эти антидепрессанты имеют и другие, так называемые вторичные фармакологические свойства. В частности, они могут ингибировать обратный захват норадреналина и дофамина, оказывать прямое стимулирующее действие на серотониновые рецепторы подтипа 5-HT2С, ингибировать мускариновые холинорецепторы. Каждый из СИОЗС обладает своим, индивидуальным набором этих вторичных фармакологических свойств. Именно вторичные фармакологические свойства, по мнению ряда ведущих исследователей, отличают один СИОЗС от другого[29].
Так, флуоксетин, помимо блокирования реаптейка серотонина (основное действие), блокирует и обратный захват норадреналина, прямым образом стимулирует 5-HT2С[29]. Сертралин является слабым ингибитором обратного захвата дофамина. Флувоксамин имеет некоторую активность по отношению к сигма-рецепторам, однако функции последних мало изучены[34]. У циталопрама вторичные фармакологические свойства отсутствуют, что позволяет считать его наиболее типичным представителем группы СИОЗС[29].
До появления эсциталопрама циталопрам считался наиболее селективным из всех СИОЗС[2]. Циталопрам представляет собой рацемическую смесь стереоизомеров S-циталопрама и R-циталопрама. По силе ингибирования обратного захвата серотонина эсциталопрам (S-циталопрам) в 100 раз превосходит R-циталопрам[2][35], поэтому S-изомер практически полностью обусловливает эффект ингибирования обратного захвата серотонина циталопрама[35]. Применение эсциталопрама приводит к большему увеличению содержания серотонина в мозге, чем использование циталопрама[35]. Эсциталопрам несколько лучше переносится по сравнению с другими СИОЗС, за исключением сертралина[2].
Пароксетин является наиболее мощным ингибитором обратного захвата серотонина из всех СИОЗС[36]. Обладает также сродством к норадреналиновым, дофаминовым, гистаминовым и мускариновым ацетилхолиновым рецепторам[37], к альфа1-, альфа2- и бета-адренергическим рецепторам[38].
Наличие у пароксетина холинолитического эффекта (воздействия на ацетилхолиновые рецепторы) приводит к тому, что при его приёме происходит быстрая редукция тревоги и бессонницы, при этом слабее проявляется свойственный группе СИОЗС первоначальный активирующий эффект, менее выражены такие побочные эффекты, как рвота или понос. Соответственно, данный антидепрессант может оказаться предпочтительным при лечении тревожно-фобических нарушений, тревожных депрессий, но будет хуже переноситься, если в структуре депрессивного расстройства присутствует выраженное психическое и двигательное торможение[29].
Кроме того, холинолитические свойства пароксетина потенциально сопряжены с развитием запоров, увеличением массы тела, сухостью во рту, задержкой мочи, сексуальными нарушениями, а также возможностью синдрома отмены — побочные эффекты, которые в меньшей степени присущи другим антидепрессантам этой группы[29].
Как и сертралин, пароксетин в относительно высоких дозах ингибирует обратный захват дофамина, что способствует усилению антидепрессивного эффекта. Однако, в то время как с влиянием на обратный захват дофамина связывают благоприятное действие сертралина на когнитивные функции, пароксетин, напротив, может вызывать когнитивные нарушения. По-видимому, это обусловлено его достаточно выраженными холинолитическими свойствами и более слабым влиянием на дофаминовые рецепторы по сравнению с сертралином. Пароксетину свойствен выраженный седативный эффект[39].
Что же касается флуоксетина, обладающего свойством напрямую стимулировать 5-HT2С-рецепторы, то при его приёме более выражен первоначальный активирующий эффект СИОЗС. При этом возможно усиление тревоги, нарушения сна, угнетение аппетита, снижение массы тела[29].
Флуоксетин предпочтителен при лечении депрессий, протекающих с моторной заторможенностью и гиперсомнией, он также может оказаться эффективнее других СИОЗС при булимии и переедании. В то же время он может плохо переноситься пациентами с психомоторным возбуждением, с тревогой и бессонницей — такого рода симптоматику он способен усугублять[29].
Побочные эффекты циталопрама более предсказуемы, поскольку обусловлены только общими для СИОЗС серотонинергическими механизмами. Соответственно возникает возможность назначать этот антидепрессант в ситуациях, предъявляющих повышенные требования к безопасности и переносимости[29].
Фармакокинетика
Биотрансформация СИОЗС происходит в печени, а их метаболиты выводятся через почки. Поэтому серьёзные нарушения функций этих органов являются противопоказаниями для применения данных препаратов[7].
Пароксетин и флувоксамин метаболизируются до неактивных веществ. Флуоксетин на пути N-метилирования метаболизируется до норфлуоксетина, сертралин метаболизируется до дезметилсертралина, а циталопрам — до дезметилциталопрама. Эти метаболиты тоже блокируют захват серотонина[7].
Скорость выведения из организма отдельных препаратов этой группы различна. Большинство СИОЗС имеют длительный период полувыведения (не менее суток), позволяющий применять их один раз в день. Исключение составляет флувоксамин: его следует принимать два раза в сутки[39]. Период полувыведения у флувоксамина составляет 15 ч.[7]
Наиболее продолжительный период полувыведения у флуоксетина[7], он составляет 1—3 сут после однократного применения и 4—6 сут после достижения равновесной концентрации. Период полувыведения его активного метаболита норфлуоксетина составляет 4—16 сут; препарат выводится в виде норфлуоксетина в течение 1 нед[40]. При таком периоде полувыведения необходимо несколько недель для достижения устойчивой концентрации и такой же период для полного выведения препарата из организма после прекращения его приёма. Поэтому максимальный клинический эффект флуоксетина может проявиться через несколько недель после начала его приёма и сохраняться продолжительное время после его отмены[26].
Длительный период полувыведения обусловливает меньший риск развития синдрома отмены в случае резкого прекращения приёма флуоксетина[39].
Побочные эффекты флуоксетина могут сохраняться в течение более длительного времени, чем у других СИОЗС, риск развития серотонинового синдрома на фоне лекарственных взаимодействий также выше. Кроме того, фармакокинетика флуоксетина носит нелинейный характер, и повышение его дозы приводит к непропорциональному повышению уровня препарата в крови[39] (как и повышение дозы пароксетина, который тоже имеет нелинейную фармакокинетику[26]), соответственно к непропорционально выраженному клиническому действию и таким же непропорционально выраженным проявлениям побочных эффектов[26].
Флувоксамину присуща слабо выраженная нелинейная фармакокинетика, а циталопрам и сертралин отличаются линейной фармакокинетикой[26].
На уровень концентрации пароксетина (и, возможно, флуоксетина) в большей степени, чем у других СИОЗС, влияет возраст больного. У пациентов старше 65 лет, соматически благополучных, уровень его концентрации может быть на 50—100% выше, чем у пациентов более молодого возраста. Возрастные отличия в уровнях концентрации различных СИОЗС имеют большое значение, так как пациенты пожилого возраста часто принимают комплексные медикаментозные назначения, а действие СИОЗС на определённые энзимы системы цитохром P450 зависит от концентрации препарата[26].
Уровень концентрации флувоксамина в крови не зависит от возрастных особенностей пациента, однако у женщин концентрация этого препарата всегда на 40—50% выше, чем у мужчин. Уровень концентрации сертралина у мужчин юношеского возраста на 35% ниже, чем у молодых женщин и людей пожилого возраста[26].
При терапевтических концентрациях СИОЗС в крови не существует чёткой корреляции между дозировкой препарата и клинической реакцией, то есть наращивание дозировки препарата не влияет существенно на его лечебный эффект. Поэтому лекарственный мониторинг (измерение концентрации препарата в крови) во время применения СИОЗС в большинстве случаев не проводится. Проводить его имеет смысл прежде всего у больных с индивидуальными особенностями метаболизма — замедленным или ускоренным процессом выведения, который обусловливает более высокую или более низкую концентрацию лекарств в крови[26].
Все препараты группы СИОЗС с высокой активностью связываются с белками плазмы (95—96% флуоксетина, пароксетина и сертралина, циркулирующих в крови, находятся в связанном состоянии), что определяет низкую эффективность гемодиализа в целях выведения этих препаратов при отравлениях, вызванных их передозировкой[7].
Побочные эффекты
Наиболее частыми побочными эффектами СИОЗС являются желудочно-кишечные, такие как тошнота, рвота, диспепсия, боли в животе, диарея, запоры. Возможно и развитие анорексии с потерей веса[3]. Желудочно-кишечные побочные действия, особенно тошнота, часто развиваются на 1-й — 2-й неделе терапии и обычно проходят быстро (тогда как побочные эффекты со стороны центральной нервной системы, включая нарушения сна, могут сохраняться длительное время). Хотя СИОЗС часто вызывают умеренное снижение массы тела при кратковременной купирующей терапии, известно также о возможности её прибавки при длительной поддерживающей терапии некоторыми, но не всеми СИОЗС[4].
К побочным эффектам СИОЗС относятся также бессонница, обострение тревоги, головная боль, головокружение, отсутствие либо снижение аппетита, физическая слабость, повышенная утомляемость, сонливость, тремор, потливость, сексуальные нарушения (ослабление либидо или потенции, торможение (замедление) эякуляции либо аноргазмия, фригидность), экстрапирамидные расстройства[41][32] (акатизия, острая дистония, паркинсонизм и состояния, сходные с поздней дискинезией[32]), гиперпролактинемия (повышение пролактина)[42][43], остеопороз[44].
Бессонница — один из наиболее частых побочных эффектов СИОЗС, возникающий в 20—25 % случаев. В исследованиях, включавших применение полисомнографии, отмечалось снижение эффективности сна на фоне приёма СИОЗС, увеличение количества полных или частичных пробуждений[45].
Кроме того, возможны раздражительность, агрессивность, повышенная возбудимость и нервозность, дисфория, инверсия знака фазы из депрессии в манию или гипоманию либо учащение и ускорение цикла с формированием «быстрого цикла»[45][46][47].
Нередко отмечались случаи так называемого СИОЗС-индуцированного апатического синдрома — возникающих при приёме СИОЗС утраты мотивации и эмоционального притупления, не являющихся результатом седации или симптомом депрессии; этот синдром носит дозозависимый характер и обратим при отмене, приводит к значительному снижению качества жизни у взрослых, социальным трудностям и трудностям в обучении у подростков[48][49].
Возможны также лейкопения, тромбоцитопения[7], желудочно-кишечные кровотечения[2][50][51][52][53], внутричерепные кровоизлияния (риск этого побочного эффекта очень низкий)[54], повышенный риск солнечных ожогов[55], повышение уровня холестерина[56], неспецифические изменения на ЭКГ[7]. Редкими побочными эффектами СИОЗС являются брадикардия, гранулоцитопения, судороги, гипонатриемия, поражение печени, серотониновый синдром[57], отёки[58]. Иногда приём СИОЗС приводит к развитию закрытоугольной глаукомы[59][60]. При приёме СИОЗС риск падений существенно выше, чем при приёме трициклических и родственных им антидепрессантов[61].
СИОЗС на позднем сроке беременности могут оказывать тератогенное действие[26][62]. При их приёме повышен также риск самопроизвольных абортов[63][64][65] и преждевременных родов[65][66][67], повышен риск низкого веса при рождении[65]. Применение СИОЗС во время третьего триместра беременности связано с симптомами отмены у новорождённых, а также с повышенным риском лёгочной гипертензии[50]. Высказывается утверждение, что приём пароксетина[68][65] и флуоксетина в первом триместре беременности повышает риск нарушений развития сердца у плода[68][69], хотя эти данные не всегда подтверждаются[63][64]. Есть также данные о том, что приём ингибиторов обратного захвата серотонина во время беременности может приводить к нарушениям психического развития у детей, в частности расстройствам аутистического спектра[70][66]. Приём СИОЗС беременными приводит к повышенному риску развития речевых и языковых расстройств у детей[71].
В первые дни применения флуоксетина, а также, возможно, и на дальнейших этапах лечения могут наблюдаться акатизия, головные боли, нарушение остроты зрения, аллергические реакции, преимущественно кожные[7]. При применении флуоксетина крайне редко наблюдались случаи злокачественного нейролептического синдрома[26].
Циталопрам в дозах более 40 мг в день может вызвать изменения электрической деятельности сердца, что нарушает ритм, включая смертельно опасную пируэтную тахикардию (Torsade de Pointes). Этот риск особенно велик для пациентов, уже страдающих заболеваниями сердца, а также для пациентов с низким уровнем калия и магния в крови[72].
Сексуальная дисфункция
СИОЗС могут вызвать различные виды сексуальной дисфункции, такие как аноргазмия, эректильная дисфункция и снижение либидо[8]. Половые дисфункции выявляются у 30—50% пациентов, получающих СИОЗС[4] (по другим данным — 25—73%[73]), и являются наиболее распространённой причиной отказа от приёма этих препаратов[34]. У многих людей сексуальные функции восстанавливаются после отмены антидепрессантов, однако у некоторых пациентов сексуальные побочные эффекты сохраняются на неопределённый срок после прекращения приёма препарата[74].
Пароксетин вызывает статистически более значимый уровень сексуальной дисфункции, чем другие антидепрессанты этой группы[34]. Реже всего вызывает сексуальную дисфункцию флувоксамин[9].
Задержка оргазма[34][75] или отсутствие оргазма[75] является преобладающим сексуальным побочным эффектом у СИОЗС[34][75]. Следующей по частоте сексуальной дисфункцией является снижение либидо; наименее распространены при терапии этими препаратами жалобы на нарушение эрекции и снижение чувствительности половых органов. Кроме того, возможны и другие сексуальные побочные действия: снижение сексуального влечения, ускоренный оргазм, увеличение продолжительности эрекции и др.[34]
Сексуальные побочные эффекты СИОЗС дозозависимы, более высокие дозы вызывают их значительно чаще[34].
Существуют различные подходы к решению этой проблемы[73]:
- Применение антидепрессанта без снижения его дозы (данный подход позволяет определить, не редуцируются ли в дальнейшем симптомы сексуальной дисфункции из-за адаптации организма к действию антидепрессанта — что, однако, происходит лишь у 10% пациентов)[73].
- Снижение дозы[45][73][76].
- Переход на другой антидепрессант, характеризующийся меньшим риском сексуальной дисфункции[73][76].
- «Лекарственные каникулы», то есть отмена антидепрессанта на несколько дней[45][73] (для препаратов с относительно коротким периодом полувыведения[45]). Оправданность применения этого метода сомнительна, так как «лекарственные каникулы» увеличивают риск рецидива депрессии, а при возобновлении приёма антидепрессанта сексуальная дисфункция может возникнуть опять[75].
- Приём суточной дозы антидепрессанта приблизительно за сутки до полового акта (чтобы уровень препарата в организме был максимально низким)[73].
- Добавление к антидепрессанту другого препарата, способного устранить сексуальную дисфункцию[75][76].
Для лечения сексуальной дисфункции, вызванной СИОЗС, могут применяться следующие препараты:
- бупропион[44][45][73][77] (ингибитор обратного захвата норадреналина/дофамина — СИОЗНиД)
- буспирон[44][45][78][75] (частичный агонист 5-HT1A-рецепторов)
- ципрогептадин[45][78][79] (антагонист 5-HT2-рецепторов)
- метилфенидат[80] (стимулятор)
- миртазапин[78] (норадренергический и специфический серотонинергический антидепрессант)
- тразодон[80] (специфический серотонинергический антидепрессант)
- амфетамин (стимулятор)
- амантадин[45][78] (противовирусный препарат)
- прамипексол[80] (агонист дофамина)
- ропинирол[80] (агонист дофамина)
- гингко билоба[78]
- йохимбин[45][78][79]
- силденафил (Виагра)[44][73][77]
- тадалафил (Сиалис)[44][77]
- гель тестостерона[73]
Относительно некоторых из этих препаратов были указаны лишь единичные случаи их использования, предположительно демонстрирующие их эффективность[78].
При обзоре 23 рандомизированных плацебо-контролируемых исследований, включивших 1886 пациентов, было обнаружено, что эффективной стратегией при лечении сексуальной дисфункции, вызванной приёмом антидепрессантов, является назначение силденафила или тадалафила мужчинам, а женщинам — назначение бупропиона в высоких дозах; эффективность остальных препаратов сомнительна[77].
Полезными при сексуальной дисфункции, связанной с приёмом СИОЗС, также могут быть здоровый образ жизни (включающий, например, снижение веса, физические упражнения, отказ от курения и употребления алкоголя) и когнитивно-поведенческая терапия[80].
С другой стороны, эффект СИОЗС в замедлении сексуального возбуждения может использоваться при лечении преждевременной эякуляции[81].
Риск суицида
Несколько исследований показали, что использование СИОЗС связано с более высоким риском суицидального поведения у детей и подростков[82][83][84][85][86], а также, вероятно, у молодых взрослых[85]. Например, в 2004 году Управление по контролю качества пищевых продуктов и лекарственных средств (англ. Food and Drug Administration, FDA, USFDA) проанализировало клинические исследования на детях с большим депрессивным расстройством и выявило статистически значимое увеличение риска «возможных суицидальных мыслей и суицидального поведения» у приблизительно 80 %[87].
Реже исследования были безрезультатными[88].
Мнение относительно того, могут ли СИОЗС повышать риск самоубийства у взрослых пациентов, является дискуссионным. Сведения на этот счёт противоречивы[89][90][91][92][93]. Например, в 2005 году был проведён мета-анализ 702 рандомизированных контролируемых исследований, куда вошло более 87 000 пациентов (Fergusson и соавт.); этот анализ показал значительное повышение риска суицидальных попыток — но не завершённых суицидов — при приёме СИОЗС по сравнению с плацебо[94]. С другой стороны, авторы мета-анализа по 277 РКИ, куда вошло 40 000 пациентов (Gunnell и соавт.), не обнаружили никаких доказательств в пользу повышения риска суицидов при приёме СИОЗС[1]:112.
Мета-анализ 342 РКИ с участием более 99 000 пациентов (Stone и соавт.) показал, что использование антидепрессантов связано с повышенным риском суицидального поведения у детей, подростков и молодых взрослых[50]. По результатам проведенного в 2006 году Управлением по контролю качества пищевых продуктов и лекарственных средств США анализа 372 плацебо-контролируемых испытаний СИОЗС и сходных с ними препаратов, охватившего около 100 000 пациентов, примерно до 40-летнего возраста эти лекарства стимулируют суицидальное поведение, а у пациентов в более старшем возрасте данный показатель падает[95].
Специалистами отмечается, что СИОЗС, как и трициклические антидепрессанты, могут привести к возникновению или усилению суицидальных мыслей и суицидальных попыток на ранних стадиях лечения; вероятно, в связи с тем, что в начале лечения представители этой группы препаратов способны вызывать возбуждение и активацию[1]:113. При задержке заметного улучшения после начала приёма антидепрессивных средств настроение остаётся сниженным, чётко выражены чувства вины и безнадёжности, однако энергичность и мотивация улучшаются, что способно привести к усилению суицидальных тенденций. Сходная ситуация может возникать у пациентов, у которых развились акатизия или тревога, вызванные приёмом некоторых СИОЗС[96].
Акатизия, которая может возникнуть в результате побочного действия СИОЗС, способна сама по себе обусловливать повышенный риск самоубийства вследствие сопряжённых с ней труднопереносимого дискомфорта и беспокойства, ажитации и импульсивности[97].
Стоит отметить, что при наличии у пациента суицидальных мыслей применять антидепрессанты со стимулирующим эффектом крайне нежелательно, так как стимулирующие препараты, активируя прежде всего психомоторную сферу, могут способствовать реализации суицидальных намерений. Поэтому желательно применять антидепрессанты с седативным эффектом[98]. Из препаратов группы СИОЗС к стимулирующим антидепрессантам относят флуоксетин[3]. Циталопрам некоторые авторы относят к антидепрессантам сбалансированного действия[3], другие — к антидепрессантам-стимуляторам[6][99]. Не существует единого мнения, к какой из этих групп относить пароксетин[25][99][100].
Стимулирующее (как и седативное) действие антидепрессантов начинает проявляться в первые же недели приёма, в отличие от терапевтического[3]. Возбуждение и бессонницу, которые могут возникнуть при приёме СИОЗС вследствие стимулирующего эффекта, можно устранить путём назначения транквилизатора без отмены антидепрессанта[39].
В целом риск суицида при назначении СИОЗС ниже, чем при назначении трициклических антидепрессантов[1]:113—114[101]. Селективные ингибиторы обратного захвата серотонина менее опасны при передозировке в суицидальных целях по сравнению со старыми антидепрессантами (ТЦА, ингибиторами МАО)[102][103]. Смертельные исходы при передозировке чаще отмечались при комбинированном применении СИОЗС с другими препаратами, в особенности с трициклическими антидепрессантами[102].
Иногда отмечается, что СИОЗС могут вызывать возбуждение и суицидальное поведение даже у здоровых добровольцев[104].
Мания и гипомания
Приём антидепрессантов СИОЗС может приводить к возникновению маниакального состояния[45][58][105][106]. Риск развития мании особенно характерен для флуоксетина, в меньшей мере — для пароксетина, однако у пароксетина этот риск всё же выше, чем у остальных представителей группы СИОЗС[30][46][58].
В целом риск инверсии аффекта (развития мании или гипомании) характерен для антидепрессантов разных групп[105]. Но у пациентов с униполярной депрессией инверсия аффекта происходит редко, в отличие от пациентов с биполярным аффективным расстройством, особенно I типа (при биполярном расстройстве II типа риск данного побочного эффекта промежуточный)[106]. У пациентов с биполярным аффективным расстройством антидепрессанты могут, кроме того, вызывать быструю цикличность[78], смешанные состояния, негативно влиять на течение болезни в целом[107]:320.
Трициклические антидепрессанты при биполярном аффективном расстройстве индуцируют манию или гипоманию гораздо чаще, чем антидепрессанты группы СИОЗС. Применение СИОЗС связано с низким риском инверсии аффекта, который легко может предотвращаться нормотимиками[108] (антидепрессанты в качестве монотерапии применять у пациентов с биполярным расстройством не рекомендуется, они могут использоваться только как дополнение к нормотимикам[109]).
Частота случаев инверсии аффекта применительно к антидепрессантам различных групп в научных публикациях различается, но всё же описано трёхкратное превышение частоты смены фаз при применении трициклических антидепрессантов в сравнении с СИОЗС[1]:22.
Подавляющее большинство специалистов сходятся на том, что трициклические антидепрессанты при биполярном расстройстве следует назначать только в случае значительной тяжести депрессивных расстройств коротким курсом (и непременно в комбинации с литием или другими нормотимиками). Предпочтение следует отдавать антидепрессантам группы СИОЗС или бупропиону.[110]
С другой стороны, существуют и исследования, показывающие, что у пациентов с униполярной депрессией, в отличие от биполярной, СИОЗС вызывают переход в манию или гипоманию несколько чаще, чем трициклические антидепрессанты[110].
По некоторым данным, дети и подростки особенно склонны к развитию мании, индуцированной СИОЗС[111].
В редких случаях инверсия аффекта может возникать как следствие отмены антидепрессанта. Чаще всего возникновение мании при этом отмечалось вследствие отмены трициклических антидепрессантов (у пациентов, страдающих униполярной депрессией) и вследствие отмены СИОЗС (у пациентов, страдающих биполярной депрессией)[112].
Синдром отмены
Риск синдрома отмены характерен для антидепрессантов различных групп (СИОЗС, ингибиторы МАО, трициклические антидепрессанты) и может включать в себя как соматическую, так и психическую симптоматику[113]. Синдром отмены СИОЗС может возникнуть в первые несколько дней после отмены препарата и спонтанно проходит в течение нескольких недель[114][115][116].
Для СИОЗС с коротким периодом полувыведения (пароксетин и др.), характерно развитие более тяжёлого синдрома отмены, чем для СИОЗС с длительным периодом полувыведения (флуоксетин и др.). У пациентов, получавших СИОЗС с длительным периодом полувыведения, развитие реакций отмены может быть отсроченным[117].
Отмена пароксетина наиболее часто приводит к этому синдрому по сравнению с другими СИОЗС.[114][118] Отмена флувоксамина также нередко вызывает этот синдром; очень существенно реже его вызывает отмена флуоксетина или сертралина.[119]
Синдром отмены СИОЗС в тех или иных случаях может включать в себя такие симптомы, как головокружение, усталость, слабость, головные боли, миалгия, парестезии, тошнота[114], рвота, диарея, зрительные нарушения, бессонница, тремор, неустойчивость походки, раздражительность[118], астения[120], тревожность, апатия, ночные кошмары[117], нервозность, ажитация[121], колебания настроения, двигательные нарушения[116], мания или гипомания, панические атаки, гриппоподобные симптомы, аритмии[113]. Стоит отметить, что различия в проявлениях синдрома отмены между пациентами, страдающими депрессией, и пациентами, страдающими тревожными расстройствами, отсутствуют[122].
При возникновении тяжёлых проявлений синдрома отмены рекомендуется возобновить приём антидепрессанта с последующим постепенным снижением дозировки в зависимости от переносимости[114].
Для профилактики синдрома отмены (а также для предупреждения рецидива депрессии) желательно отменять антидепрессанты постепенно, с последовательным снижением дозы на протяжении как минимум 4 недель. При возникновении синдрома отмены или в случае, если препарат принимался в течение 1 года или более, период снижения дозировок должен быть более продолжительным[3].
Применение СИОЗС во время беременности (как и трициклических антидепрессантов) может приводить к синдрому отмены у новорождённых; частота возникновения синдрома в этих случаях неизвестна[123].
В 2012 году в журнале Addiction[en] была опубликована статья, в которой заявлялось о сходстве синдрома отмены СИОЗС и синдрома отмены бензодиазепинов; по мнению авторов статьи, было бы неверно говорить об этих реакциях как о составляющей лишь синдрома зависимости от бензодиазепинов, а не от антидепрессантов группы СИОЗС[124].
Лекарственные взаимодействия
Взаимодействия с другими лекарствами при приёме СИОЗС связаны с их способностью влиять на изоферменты цитохрома Р450. Сочетанное применение с другими лекарственными средствами — один из главных факторов риска нежелательных эффектов антидепрессантов этой группы. Высокий риск лекарственных взаимодействий существует при приёме флуоксетина, взаимодействующего с четырьмя видами изоферментов цитохрома Р450 — 2 D62, C9/10,2 C19 и 3 A3/4 — и флувоксамина, взаимодействующего с изоферментами 1 A2, 2 C19 и 3 A3/4[39]. Мощным ингибитором ферментов печени является и пароксетин. Сертралин менее проблематичен в этом отношении, хотя его влияние на ингибирование ферментов зависит от дозы; циталопрам и эсциталопрам сравнительно безопасны[2].
СИОЗС не следует комбинировать с ингибиторами МАО, так как это может вызвать тяжёлый серотониновый синдром[125].
При назначении ТЦА совместно с СИОЗС трициклические антидепрессанты необходимо применять в меньших дозах и следить за их уровнем в плазме крови, поскольку такое сочетание может привести к повышению уровня ТЦА в крови и к повышенному риску токсичности[78].
Сочетанное применение СИОЗС и солей лития усиливает серотонинергические эффекты антидепрессантов, а также усиливает побочные эффекты солей лития и изменяет их концентрации в крови[126].
СИОЗС могут усиливать экстрапирамидные побочные эффекты типичных нейролептиков. Флуоксетин и пароксетин с большей вероятностью, чем другие СИОЗС, вызывают повышение уровня типичных нейролептиков в крови и, соответственно, усиливают их побочные эффекты или токсичность[78]. Концентрация в крови многих атипичных нейролептиков при приёме СИОЗС тоже повышается[27].
Циметидин может приводить к угнетению метаболизма СИОЗС, повышению их концентрации в крови с усилением их основного действия и побочных эффектов[126].
СИОЗС повышают концентрацию бензодиазепинов в плазме крови[78].
Варфарин в сочетании с СИОЗС приводит к увеличению протромбинового времени и повышению кровоточивости[126].
При одновременном приёме с СИОЗС аспирина или других нестероидных противовоспалительных препаратов[127], а также антикоагулянтов и антиагрегантов[52] повышается риск желудочно-кишечных кровотечений[127][52]. Обезболивающие группы нестероидных противовоспалительных препаратов (аспирин, ибупрофен, напроксен) могут снижать эффективность СИОЗС[128][129]:
В сочетании с алкоголем или седативными, снотворными препаратами СИОЗС приводят к усилению угнетающего влияния седативных снотворных средств и алкоголя на ЦНС с развитием нежелательных эффектов[126].
Некоторые препараты могут увеличить токсичность СИОЗС, например золпидем[130].
СИОЗС могут потенцировать развитие экстрапирамидных расстройств, вызываемых применением бупропиона и психостимуляторов[26].
Некоторые антибиотики (в частности, эритромицин) могут повышать концентрацию сертралина и циталопрама в крови и даже вызвать психоз при сочетании с флуоксетином (кларитромицин)[120].
У пациентов, принимающих СИОЗС, может быть ослаблено анальгетическое действие трамадола или кодеина[131].
Некоторые СИОЗС неблагоприятно взаимодействуют со статинами — например, флуоксетин в сочетании с некоторыми статинами способен вызывать проявления миозита[120].
СИОЗС сильно ослабляют эффекты триптаминов (например, псилоцибина), ЛСД, психоделиков семейства 2C и т. п. и почти полностью убирают серотонинергические эффекты МДхx (например, МДМА, метилона, бутилона).[источник не указан 2002 дня]
- Лекарственные взаимодействия отдельных СИОЗС
Пароксетин. Вальпроат натрия приводит к замедлению метаболизма пароксетина и повышает его концентрацию в крови. Пароксетин замедляет метаболизм некоторых нейролептиков (пимозид, этаперазин и др.) и трициклических антидепрессантов и повышает их концентрацию в крови с возможным усилением их побочного действия[126].
Флувоксамин. Замедляет метаболизм галоперидола (а также других нейролептиков группы производных бутирофенона) и увеличивает его концентрацию в крови в 2 раза (одновременно увеличивается концентрация флувоксамина в 2—10 раз)[126], в результате чего она может достигать токсического уровня[45]. При сочетании флувоксамина с атипичными нейролептиками оланзапином[120] или клозапином — также замедление метаболизма нейролептика и увеличение его концентрации в крови[126] (при сочетании с клозапином — в несколько раз[120]). Кроме того, флувоксамин замедляет метаболизм некоторых трициклических антидепрессантов с возможным повышением их концентрации и развитием интоксикации; к аналогичным эффектам приводит совместное применение флувоксамина с бета-адреноблокаторами, теофиллином, кофеином, альпразоламом, карбамазепином[126].
Флуоксетин. Антибиотики-макролиды (эритромицин, кларитромицин и др.) повышают концентрацию в крови флуоксетина с возможным развитием токсических явлений. Аналогичным образом действует флуоксетин на метаболизм таких препаратов, как ТЦА, тразодон, альпразолам, бета-адреноблокаторы, карбамазепин, вальпроат натрия[126], фенитоин[45], барбитураты. Флуоксетин усиливает седативное действие и двигательную заторможенность при приёме барбитуратов и триазолобензодиазепинов (альпразолама, триазолама). Уменьшает противотревожное действие буспирона. Литий усиливает как антидепрессивное, так и токсическое действие флуоксетина[132]. Флуоксетин вызывает повышение уровня основного метаболита бупропиона — гидрокс-бупропиона, способное привести к клиническим проявлениям токсического влияния этого метаболита: кататонии, растерянности и возбуждению[26]. При применении флуоксетина совместно с блокаторами кальциевых каналов (верапамил, нифедипин) отмечались головные боли, отёки, тошнота[133].
Сертралин. Замедляет метаболизм дезипрамина (а также имипрамина) и увеличивает концентрацию этого антидепрессанта в крови на 50 %. Снижает плазменный клиренс диазепама и толбутамида, незначительное повышает их концентрации в крови. Усиливает побочные эффекты солей лития, однако влияние сертралина на концентрацию солей лития в крови не обнаружено[126].
Серотониновый синдром
Представляет собой редкий, однако потенциально смертельно опасный побочный эффект антидепрессантов, который может возникать при комбинированном приёме СИОЗС с некоторыми другими препаратами, воздействующими на уровень серотонина в ЦНС (особенно антидепрессантами с серотонинергическим действием). Риск развития серотонинового синдрома наиболее высок при сочетанном применении СИОЗС и ингибиторов МАО[125].
К клиническим проявлениям серотонинового синдрома относят симптомы трёх групп: психические, вегетативные и нервно-мышечные нарушения[134]. Могут развиваться ажитация, тревога, маниакальный синдром[134], гипомания, повышенная восприимчивость, дисфория, бессонница[135]:72, галлюцинации, делирий, спутанность сознания, мутизм, кома[134]. К симптомам вегетативной дисфункции относятся боли в животе, понос, повышение температуры тела (от 37—38 °C до 42° и выше), головные боли, слезотечение, расширенные зрачки, учащённое сердцебиение, учащённое дыхание, колебания артериального давления, тошнота[134], рвота, усиление кишечных шумов, слюнотечение, приливы[135]:73, озноб, повышенное потоотделение[136]. К нервно-мышечным нарушениям относятся акатизия, припадки, гиперрефлексия, нарушения координации, миоклонус, окулогирные кризы, опистотонус, парестезии, мышечная ригидность, тремор[134], тризм, иногда дизартрия. Самыми типичными и яркими проявлениями серотонинового синдрома считаются клонус и гиперрефлексия[135]:72.
Тяжёлыми осложнениями серотонинового синдрома являются сердечно-сосудистые нарушения[125], ДВС-синдром, рабдомиолиз, миоглобинурия, почечная, печёночная и мультиорганная недостаточность, метаболический ацидоз[134], гиперкалиемия, респираторный дистресс-синдром взрослых, аспирационная пневмония, недостаточность кровообращения, инсульт[135]:76—77, лейкопения, тромбоцитопения, тонико-клонические судороги[41].
Помимо сочетания с СИОЗС ингибиторов МАО, к серотониновому синдрому может привести сочетание с СИОЗС следующих препаратов:
- трициклические антидепрессанты[135]:68 (кломипрамин, амитриптилин[134]), тразодон, нефазодон, буспирон[134], венлафаксин, миртазапин[135]:67
- S-аденозилметионин (SAM, гептрал), 5-гидрокситриптофан (5-HTP, препараты триптофана) — непсихотропные средства, оказывающие антидепрессивный эффект[137]
- растительные антидепрессивные средства, содержащие зверобой[1]
- нормотимики: карбамазепин, литий[125]
- атипичные антипсихотики: рисперидон, кветиапин, оланзапин, зипрасидон[135]:67
- леводопа[134]
- препараты против мигрени[134]
- опиоидные анальгетики[27] (в частности, трамадол[125], меперидин[26])
- противопростудные средства, содержащие декстрометорфан[125]
- ингибиторы кальциневрина[135]:67
- лекарства, влияющие на метаболизм СИОЗС (ингибирующие CYP2D6 и CYP3A4 изоформы цитохрома Р450)[138]
Существуют отдельные сообщения о возникновении серотонинового синдрома при монотерапии СИОЗС в начале курса лечения, при резком повышении дозировки или при интоксикации этим препаратом[134]. Причиной серотонинового синдрома может стать даже единичная терапевтическая доза СИОЗС[135]:66.
Для профилактики серотонинового синдрома необходимо ограничивать использование серотонинергических препаратов в комбинированной терапии[125]. Между отменой СИОЗС и назначением других серотонинергических средств следует выдерживать промежуток в две недели[139], равно как и между отменой флуоксетина и назначением других СИОЗС[125]. Промежуток не менее пяти недель необходим между отменой флуоксетина и назначением необратимого ИМАО, для пожилых пациентов — не менее восьми[125]. При переводе с необратимых ИМАО на СИОЗС следует выдерживать перерыв четыре недели; при переводе с моклобемида на СИОЗС достаточно 24 часов[125].
При возникновении серотонинового синдрома первым и основным мероприятием является отмена всех серотонинергических средств[140], что у большинства пациентов приводит к быстрому уменьшению симптомов на протяжении 6—12 часов и к их полному исчезновению в течение суток[134]. Другими необходимыми мероприятиями являются симптоматическая терапия и индивидуальный уход[136]. Лечение пациентов с серотониновым синдромом должно осуществляться стационарно в отделении реанимации или интенсивной терапии с участием терапевтов и токсикологов. При этом нужен мониторинг основных функций организма[135]:81—82. В тяжёлых случаях — назначение антагонистов серотонина (ципрогептадин, метисергид)[136]; дезинтоксикационная терапия и другие мероприятия, направленные на поддержание жизненно важных функций[125]: понижение температуры тела, искусственная вентиляция лёгких[140], снижение артериального давления при гипертензии[138], парализация с помощью недеполяризующих миорелаксантов[135]:84 и др.
Меры предосторожности
СИОЗС с осторожностью применяют у пациентов, больных эпилепсией (необходим тщательный контроль; при развитии припадков препарат отменяют), при одновременном проведении электросудорожной терапии (затягивание припадков описано на фоне приёма флуоксетина), при сердечно-сосудистых заболеваниях, при грудном вскармливании (назначать лишь в том случае, если для этого есть чёткие показания: отмечались случаи неблагоприятных реакций у младенцев[9]) и при беременности[3].
Следует учитывать, что применение СИОЗС связано с повышенным риском кровотечений (особенно у лиц пожилого возраста, принимающих другие препараты, которые разрушают слизистую оболочку кишечника или нарушают свёртывание крови). В частности, необходимо рассмотреть назначение гастропротективных препаратов у людей пожилого возраста, использующих нестероидные противовоспалительные средства или аспирин[2]. С осторожностью назначают СИОЗС пациентам, которым предстоят хирургические операции, а также пациентам с нарушенным гемостазом[27].
Антидепрессанты группы СИОЗС, хоть и незначительно, но могут влиять на концентрацию внимания и координацию (например, при управлении транспортными средствами)[3].
Противопоказания
Маниакальные состояния, повышенная чувствительность к препарату, сопутствующее лечение ингибиторами МАО[3], эпилепсия, беременность и кормление грудью[120]. Флуоксетин нежелательно применять также при наличии в анамнезе мании, индуцированной антидепрессантами[141].
Флуоксетин противопоказан при тяжёлой почечной недостаточности, пароксетин и циталопрам при тяжёлой почечной недостаточности можно применять только в сниженных дозах. При заболеваниях печени не следует применять сертралин, а флуоксетин и циталопрам допустимо использовать лишь в сниженных дозах[46].
Пароксетин противопоказан при приступах глаукомы[25].
У пациентов, для которых характерен повышенный риск желудочно-кишечных кровотечений на фоне приёма СИОЗС (пожилой возраст или желудочно-кишечные кровотечения в анамнезе), необходимо избегать использования циталопрама[39].
СИОЗС нельзя применять при отравлениях алкоголем, психотропными средствами и другими лекарствами[7].
Критика
Хотя многие исследователи считают серотониновую гипотезу верной, она часто подвергается критике: заявляется, что строгих научных подтверждений этой гипотезы нет. Как утверждают критики, современные исследования нейронауки не дали возможности подтвердить предположение, согласно которому в основе депрессии лежит дефицит серотонина в ЦНС. Не подлежит сомнению, что антидепрессанты группы СИОЗС ингибируют обратный захват серотонина, однако значение этого факта в улучшении психического состояния пациентов подвергается сомнению. Тем не менее тезис, согласно которому СИОЗС исправляют нейрохимический дисбаланс, по-прежнему широко используется производителями в их рекламе и оказывает сильное влияние на потребителя[142].
В то время как в СМИ широко распространено утверждение, что депрессию вызывает дефицит серотонина[143], авторы академических работ о психиатрии относятся к этому утверждению гораздо более скептически[143][144]:182.
Данные некоторых клинических исследований показывают связь между приёмом пароксетина, флуоксетина, сертралина и возникновением враждебности, агрессивными действиями, суицидальными поступками[145]. Риски самоубийства и склонности к самоубийству при использовании СИОЗС значительно выше, чем сообщают фармацевтические компании. Эксперты FDA и независимые исследователи обнаружили, что крупные фармкомпании скрывают случаи суицидальных мыслей и поступков — в частности, обозначая их как «эмоциональную лабильность». Кроме того, по меньшей мере три компании: GlaxoSmithKline, Eli Lilly and Company и Pfizer — добавляли в результатах клинических исследований случаи самоубийств и попыток самоубийства в группу плацебо, если они происходили до того, как пациенты были рандомизированы по группам. Часто не регистрируются события, связанные с суицидальными намерениями, вызванными препаратом, если они произошли вскоре после отмены СИОЗС; наконец, данные о многих исследованиях, показавших нежелательные результаты, полностью скрывают[146].
Широкую известность в США получили случаи суицида и других видов агрессивного поведения на фоне приёма флуоксетина (прозака) и судебные иски к фармакологической компании Eli Lilly and Company по этому поводу. В общей сложности против Eli Lilly было подано 70 исков. Во всех случаях утверждалось, что до начала приёма этого препарата пациенты не испытывали тягу к самоубийству[147]. Внутренние документы компании свидетельствуют, что Eli Lilly длительное время скрывала информацию о самоубийствах вследствие приёма прозака при клинических испытаниях и объясняла их передозировкой или проявлением депрессии[143]. К 2000 году сумма компенсаций в связи с прозаком достигла $50 млн[148].
По данным ВОЗ, у пациентов, принимающих пароксетин, имеются наиболее тяжёлые по сравнению с пациентами, принимающими любые другие антидепрессанты, проблемы отмены. GlaxoSmithKline — компания, производящая пароксетин, — длительное время отрицала проблему привыкания к этому препарату. В 2002 году FDA опубликовала предупреждение, а Международная федерация ассоциаций фармацевтических производителей объявила по американскому телевидению о том, что компания GlaxoSmithKline виновна во введении общественности в заблуждение относительно пароксетина[146].
В материалах Би-би-си (2002 год) утверждалось, что приём сероксата (пароксетина) может приводить к сильному беспокойству, актам агрессии, к самоповреждениям и самоубийству, вызывать зависимость и тяжёлый синдром отмены. В частности, по результатам судебного заседания в американском штате Вайоминг было признано, что сероксат стал основной причиной смерти четырёх человек (убийства Дональдом Шеллом трёх членов своей семьи и его самоубийства). Показания на суде давал известный психиатр Дэвид Хили[149].
Как отмечалось в программе Би-би-си, синдром отмены пароксетина может быть настолько стойким, что постепенное снижение дозы может осуществляться чрезвычайно медленно. Было обнаружено, что по результатам собственных исследований компании GlaxoSmithKline синдром отмены возникал у большинства принимавших пароксетин здоровых добровольцев[149].
После программы Би-би-си о пароксетине создатели программы получили 1374 писем от зрителей, в основном пациентов. Во многих из них шла речь об актах насилия или самоповреждения, возникших в начале лечения этим препаратом или непосредственно после повышения его дозировки. Как отмечают Дэвид Хили, A. Herxheimer, D. B. Menkes (2006), эти данные нельзя считать лишь отдельными сообщениями, так как анализ четко указывает на связь этих действий с дозировкой; кроме того, самоотчёты об актах насилия предоставлялись пациентами, прежде не склонными к агрессивным действиям; эти данные также согласуются с анализом отчётов, касающихся актов насилия во время приёма пароксетина, предоставленных британской организации MHRA (The Medicines and Healthcare Products Regulatory Agency) врачами с 1991 по 2002 год[145].
В целом против компании было выдвинуто несколько десятков исков. Юристам пострадавших сторон удалось получить доступ к внутренней документации компании и сделать на основании её изучения вывод, что GlaxoSmithKline ещё в 1989 году имела сведения о восьмикратном повышении риска самоубийства при приёме её препаратов[150].
В своей статье, опубликованной в журнале BMJ в 2015 году, Дэвид Хили называет серотониновую гипотезу «мифом», распространившимся в обществе благодаря активному стремлению фармацевтических компаний и психиатров продвигать на рынок антидепрессанты группы СИОЗС, терапевтический эффект которых в действительности не доказан. Хили отмечает, что СИОЗС неэффективны при тяжёлых суицидальных депрессиях, для которых характерен, по-видимому, избыток кортизола, а не недостаток серотонина[151].
Публикация Хили вызвала ряд возражений — в частности, в том же журнале была напечатана статья Александра Лэнгфорда, в которой говорилось, что психиатры не являются ленивыми редукционистами, какими намеревается представить их Хили: они отлично осознаю́т, что механизмы действия антидепрессантов не до конца известны, но, тем не менее, антидепрессанты работают, и механизм их действия может быть многообразен. Лэнгфорд подчёркивает, что антидепрессанты СИОЗС стали так распространены в клинической практике не из-за предполагаемого заговора врачей и фармацевтов, а по причине лучшего (в сравнении с ТЦА) профиля побочных эффектов и низкой токсичности при передозировке[152].
Систематизированный обзор 29 опубликованных и 11 неопубликованных клинических исследований (авторы обзора — C. Barbui, T. Furukawa, A. Cipriani, 2008) показал, что пароксетин не превосходит плацебо в отношении общей эффективности и переносимости лечения. Данные результаты не были искажены выборочным отбором опубликованных исследований[153].
По данным опубликованного в журнале Lancet мета-анализа исследований, в которых оценивалось применение СИОЗС у детей и подростков в возрасте от 5 до 18 лет (авторы мета-анализа — C. J. Whittington, T. Kendall, P. Fonagy и др., 2004), при учёте неопубликованных исследований благоприятный профиль риск-польза изменился для некоторых СИОЗС на неблагоприятный[154].
В 2008 году был проведен анализ (Turner и соавторы) как опубликованных, так и неопубликованных исследований действия 12 антидепрессантов; данные этих исследований были предоставлены авторам анализа Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов (Food and Drug Administration — FDA)[155]. В число этих 12 антидепрессантов вошли в том числе препараты группы СИОЗС: циталопрам, эсциталопрам, флуоксетин, пароксетин и сертралин[156]. Было обнаружено, что 94% из публиковавшихся ранее испытаний показали преимущество антидепрессантов в сравнении с плацебо; однако, рассмотрев результаты и публиковавшихся, и не публиковавшихся испытаний, Turner с соавторами обнаружили, что лишь около 51% из них демонстрируют преимущество в сравнении с плацебо. Из 74 рассмотренных исследований только 38 имели положительные результаты, и почти все они были опубликованы. Исследования же с отрицательными или сомнительными результатами оказались по преимуществу либо не опубликованными (22 исследования), либо опубликованными с искажением результатов, в результате чего они представали как позитивные (11 исследований)[155].
В книге известного американского психолога Ирвинга Кирша «Новые лекарства императора: Разрушение мифа об антидепрессантах» (The Emperor’s New Drugs: Exploding the Antidepressant Myth by Irving Kirsch) описаны результаты обзора исследований, данные которых были получены из FDA, в том числе исследований, результаты которых умалчивались фармакокомпаниями, поскольку эти результаты были отрицательными[157]. Кирш рассматривал данные о клинических испытаниях, которые предоставлялись FDA для предварительного одобрения шести наиболее широко используемых антидепрессантов, в том числе представителей группы СИОЗС прозака (флуоксетина), паксила (пароксетина), золофта (сертралина) и селексы (циталопрама). В общей сложности было 42 клинических испытания 6 препаратов. По данным Кирша, результаты большинства из них оказались отрицательными[157].
Проанализировав эти исследования, Кирш отмечал, что разница между препаратами и плацебо в среднем составляла лишь 1,8 балла по шкале Гамильтона — разница хоть и значимая статистически, но бессмысленная клинически; причём эти результаты были почти одинаковы для всех шести препаратов. Тем не менее, поскольку исследования с положительными результатами широко публиковались, а исследования с отрицательными результатами скрывались, общественность и медицинские работники пришли к убеждению, что эти препараты являются высокоэффективными антидепрессантами[157].
Согласно данным мета-анализа, проведённого Ирвингом Киршем и соавторами, разница между антидепрессантами и плацебо достигала клинического значения лишь при очень тяжёлой депрессии[12] (при более чем 28 баллах по шкале Гамильтона). В мета-анализ вошли данные относительно четырёх антидепрессантов, предоставленные FDA, включая флуоксетин и пароксетин[156].
Кирш обратил внимание и на тот факт, что некоторые препараты, не являющиеся антидепрессантами (опиаты, седативные средства, стимуляторы, растительные лекарственные средства и др.), оказывают при депрессии такое же действие, как и антидепрессанты. Обнаружив, что почти любая таблетка с побочными эффектами была несколько более эффективной при лечении депрессии, чем инертное плацебо, Кирш выдвинул гипотезу, что наличие побочных эффектов позволяло пациентам, участвовавшим в исследованиях, догадаться, что они получают активное лечение, а не плацебо, и эта догадка, как подтвердили интервью с пациентами и врачами, в некоторых случаях приводила к улучшению состояния. По-видимому, причина того факта, что антидепрессанты, похоже, работают лучше при купировании тяжёлой депрессии, чем в менее тяжёлых случаях, состоит в том, что пациенты с тяжёлыми симптомами, скорее всего, получают более высокие дозы и, соответственно, испытывают больше побочных эффектов[157].
Результаты проведённого Киршем мета-анализа вызвали широкий резонанс и обсуждались как в научных журналах, так и в популярных средствах массовой информации[16].
В ином аспекте, чем И. Кирш, подходит к критике применения антидепрессантов известный журналист Роберт Уитакер, автор книги «Анатомия эпидемии: стимуляторы, психотропные препараты и невероятный бум психических расстройств в США», получившей в 2011 году премию Ассоциации журналистских и издательских расследований за лучшее журналистское расследование 2010 года (как отметили представители Ассоциации, «эта книга представляет собой глубокий анализ медицинских и научных публикаций, богатый убедительными лаконичными примерами»)[158]. По утверждению Уитакера, именно применение психотропных препаратов приводит к тому, что у пациентов с диагнозами депрессии, шизофрении и других психических расстройств начинает развиваться «химический дисбаланс»[157].
Уитакер отмечает, что количество нетрудоспособных пациентов с психическими расстройствами значительно возросло с середины 1950-х годов — с того времени, когда начали применяться психотропные препараты, — и психические заболевания стали часто приобретать хроническое течение. Причина этого, по мнению Уитакера, находится в воздействии препаратов на нейромедиаторы: в частности, когда антидепрессанты группы СИОЗС увеличивают уровень содержания серотонина в синапсах, это вызывает компенсаторные изменения (по принципу отрицательной обратной связи). В ответ на высокий уровень содержания серотонина выделяющие его нейроны (пресинаптические нейроны) начинают выделять его меньше, а постсинаптические нейроны становятся нечувствительными к нему[157].
После нескольких недель приёма психотропных препаратов компенсаторные усилия мозга становятся безрезультатными, и возникают побочные эффекты, которые отражают механизм действия препаратов. К примеру, СИОЗС могут вызвать эпизоды мании из-за избытка серотонина. По мере появления побочных эффектов их часто лечат другими препаратами, и многим пациентам в конечном счёте назначается коктейль из психотропных средств, прописываемых для коктейля из диагнозов (назначение «стабилизаторов настроения» при диагнозе «биполярное аффективное расстройство» и др.)[157].
В результате при длительном применении психотропных средств возникают долговременные изменения в функционировании нейронов. Согласно Уитакеру, сняться с препаратов чрезвычайно трудно, поскольку, когда их приём прекращается, компенсаторные механизмы остаются без противодействия. В случае, если прекращается приём антидепрессанта группы СИОЗС, уровень содержания серотонина стремительно падает, так как пресинаптические нейроны не выделяют его в нормальных количествах, а постсинаптические нейроны уже не обладают достаточным количеством рецепторов для него. (Аналогичным образом может подняться уровень содержания дофамина, когда отменяются антипсихотические препараты.)[157]
Все эти факторы, как считает Уитакер, приводят к ятрогенной (то есть непреднамеренной медикаментозно обусловленной) эпидемии дисфункции мозга[157].
В начале 1990-х годов известный американский психиатр, автор многих научных трудов, книг и статей, издатель, член Американской психиатрической ассоциации Питер Бреггин предположил наличие проблем в исследовательской методологии селективных ингибиторов обратного захвата серотонина. Уже в 1991 году в своей книге «Мой ответ прозаку» (англ. Talking Back to Prozac) он утверждал, что приём прозака вызывает проявления насилия, суицидальные мысли и маниакальные состояния. Бреггин разрабатывал эту тему во многих последующих книгах и статьях по отношению ко всем новым антидепрессантам. В 2005 году Управление по контролю качества пищевых продуктов и лекарственных средств США стало требовать нанесения на упаковку антидепрессантов СИОЗС чёрной рамки с предупреждением о связи приёма препарата с суицидальным поведением у детей[159]. Позже это предупреждение распространилось и на молодых совершеннолетних (в США — от 18 до 21 года). Также, наряду с упомянутыми чёрными рамками, появились новые предупреждения общего плана. В них были указаны многие другие негативные эффекты, впервые обозначенные Бреггином в его книге «Ядовитая психиатрия» (англ. Toxic Psychiatry): Управление по контролю качества пищевых продуктов и лекарственных средств особо отметило вызываемые препаратами «враждебность», «раздражительность» и «маниакальные состояния». В 2006 году оно распространило предупреждения на взрослых потребителей препарата пароксетина[160]. Эти меры Управление предприняло только через 15 лет после того, как Бреггин впервые написал на данную тему.
Бреггин также утверждал, что в действительности антидепрессанты не оказывают терапевтического эффекта и что впечатление, будто они работают, создаётся эффектом плацебо, а также в некоторых случаях — временным облегчением благодаря вызываемой ими эйфории или эмоциональному уплощению[161].
В отличие от книги Бреггина «Мой ответ прозаку», которая после выхода была практически проигнорирована прессой, книга «Бумеранг прозака» (англ. Prozac Backlash), критический труд о СИОЗС гарвардского психиатра Джозефа Гленмюллена, получила широкое освещение в средствах массовой информации[162]. Бреггин выразил недовольство по этому поводу в своей следующей книге «Книга фактов об антидепрессантах» (The Antidepressant Fact Book):
| Научный анализ, проделанный Гленмюлленом в 2000 году, относительно того, как СИОЗС могут вызывать суицидальные намерения, проявления насилия и другие поведенческие отклонения, в основном тот же самый, что и анализ в моих более ранних подробных аналитических исследованиях… сотнях моих выступлений в СМИ и в моих свидетельских показаниях по судебным делам, к которым Гленмюллен также имел доступ. Кроме того, Гленмюллен интервьюировал мою жену и соавтора моих работ Джинджер Бреггин с целью обеспечения материала для своей книги; мы выслали ему исследовательские документы из нашего собрания, которые он не мог добыть иным способом. К нашему разочарованию, в своей книге Гленмюллен буквально исключает наше участие, никогда не упоминая мое авторство многих продвигаемых им идей и не признавая моих результатов… Тем не менее его книга очень полезна…»[163] |
Гленмюллен так и не ответил на притязания Бреггина, что не помешало им вдвоём выступать на ежегодной конференции (в Куинсе, Нью-Йорк, в 2004 году) Международного центра исследований в психиатрии и психологии. Бреггин по-прежнему даёт высокие оценки работ Гленмюллена.
В 2002 году Бреггин был нанят в качестве эксперта одной из выживших жертв массового убийства в школе «Колумбайн» в деле против производителей антидепрессанта флувоксамина (лювокс). В своем выступлении Бреггин отметил: «…Эрик Харрис [один из убийц] страдал от аффективного расстройства, вызванного приёмом психотропного препарата (конкретно — лювокса), с депрессивными и маниакальными проявлениями, которые достигли психотического уровня с агрессией и суицидальными действиями»[164].
В ходе посмертного анализа, взятого у Эрика Харриса, в его крови было обнаружено содержание флувоксамина на терапевтическом уровне[165]. Ранее Харрис также принимал другой прописанный ему врачом антидепрессант — сертралин (золофт). П. Бреггин утверждал, что один или оба этих препарата могли вызвать действия, совершённые Харрисом, и что побочные эффекты от этих препаратов включают повышенную агрессивность, отсутствие чувства раскаяния и сожаления, деперсонализацию и маниакальные состояния[166]. Согласно газете The Denver Post, судья выражал недовольство высказываниями экспертов[167]. В конце концов иск был прекращен с условием, что производители лювокса пожертвуют 10 000 долларов США в пользу Американского общества борьбы с раком[164].
Пол Эндрюс, эволюционный биолог из Университет Макмастера, в статье, написанной в соавторстве и опубликованной в журнале Frontiers in Psychology (2012), указывал, отмечая большую эволюционную значимость серотонина и его роль в поддержании гомеостаза организма, что серотонин регулирует многие жизненно важные процессы (рост и гибель нейронов, активация тромбоцитов и процесса свёртывания крови, температура организма, пищеварение и работа кишечника, электролитный баланс, репродуктивная функция и др.) и что приём антидепрессантов может приводить ко многим неблагоприятным последствиям для здоровья, при этом их терапевтическая эффективность в лечении депрессии скромна. По утверждению П. Эндрюса, исследования, которые претендуют на то, чтобы доказать, что антидепрессанты способствуют нейрогенезу, сомнительны; напротив, существуют данные, что они вызывают апоптоз. При их весьма умеренной эффективности антидепрессанты в случае долгосрочного лечения повышают восприимчивость к депрессии у пациентов вследствие компенсаторных процессов, происходящих из-за длительного воздействия этих препаратов на уровень серотонина[50].
По данным, приведенным Полом Эндрюсом, трёхмесячный риск рецидива для пациентов, принимавших плацебо, составил лишь 21,4%, в то время как риск после прекращения антидепрессанта составил 43,3% (для СИОЗС), 47,7% (для СИОЗСН), 55,2% (для трициклических антидепрессантов), 61,8% (для флуоксетина) и 75,1% (для ИМАО). Пол Эндрюс также указывает на данные проведенного в Великобритании исследования (Коупленд и соавт., 2011), в котором участвовали пациенты старше 65 лет (средний возраст — 75 лет): риск смерти в течение года составил 7,04% для лиц, не принимавших антидепрессанты, 8,12% — для лиц, принимавших антидепрессанты группы ТЦА, 10,61% — для лиц, принимавших СИОЗС, 11,43% — для принимавших другие антидепрессанты[50].
Питер Гётше, один из основателей Кокрейновского сотрудничества, профессор дизайна и анализа клинических исследований Копенгагенского университета, автор более 70 статей в ведущих медицинских журналах, таких как, в частности, British Medical Journal и The Lancet, утверждает, что проблема зависимости от СИОЗС не менее серьёзна, чем ранее — зависимость от бензодиазепинов, а до них — от барбитуратов. Он упоминает, что снижение приёма бензодиазепинов более чем на 50% было компенсировано аналогичным увеличением продаж СИОЗС и что СИОЗС используются почти для всех тех же состояний, что и бензодиазепины: врачам стало удобно заявлять, будто многие симптомы, ранее относимые к проявлениям тревожных расстройств, в действительности представляют собой проявление депрессии, и благодаря этому рекомендовать СИОЗС тем же пациентам. В результате миллионы пациентов стали зависимы от препаратов данной группы. По мнению Гётше, симптомы, возникающие при резкой отмене СИОЗС, чаще всего являются симптомами не рецидива депрессии, а абстиненции. Он обвиняет фармкомпании в упорном замалчивании фактов зависимости от СИОЗС, в том числе игнорировании самых ранних исследований, показавших, что даже здоровые добровольцы становятся зависимыми после лишь нескольких недель на этих препаратах[146].
Гётше обвиняет также Британский лекарственный регулятор в искажении данных о реакциях отмены СИОЗС: анализ сообщений о неблагоприятных событиях, проведенный независимыми исследователями, показал, что симптомы отмены были классифицированы как умеренные в 60% случаев и как тяжёлые в 20% случаев тем же Британским регулятором, который объявил общественности, что они лёгкие. До 2003 года Британский лекарственный регулятор утверждал, что СИОЗС не вызывают зависимости, но в том же году ВОЗ опубликовала доклад, где отмечалось, что три препарата группы СИОЗС (флуоксетин, пароксетин и сертралин) входят в топ-30 лекарств с наивысшим потенциалом лекарственной зависимости, о котором когда-либо сообщалось[146].
Тщательно контролируемое когортное исследование пациентов, страдающих депрессией (авторы публикации — C. Coupland, P. Dhiman, R. Morriss и др., BMJ), в возрасте старше 65 лет показало, что СИОЗС чаще приводят к негативным последствиям (в том числе к повышенной смертности), чем более старые антидепрессанты или отсутствие лечения[146]. С другой стороны, есть и данные другого когортного исследования (авторы публикации — C. Coupland, T. Hill, R. Morriss и др., BMC Medicine), согласно которому частота побочных реакций и смертность у пациентов в возрасте 20—64 лет, страдающих депрессией и принимающих СИОЗС, значительно ниже, чем у пациентов в том же возрасте, страдающих депрессией и принимающих другие группы антидепрессантов[61].
Примечания
- 1 2 3 4 5 6 Терапия антидепрессантами и другие методы лечения депрессивных расстройств: Доклад Рабочей группы CINP на основе обзора доказательных данных / Редакторы Т. Багай, Х. Грунце, Н. Сарториус. Перевод на русский язык подготовлен в Московском НИИ психиатрии Росздрава под редакцией В.Н. Краснова. — Москва, 2008. — 216 с.
- 1 2 3 4 5 6 7 Лечение депрессии у взрослых: Обзор дополнений к практическому руководству по лечению депрессии у взрослых («Depression: the treatment and management of depression in adults»). Часть 1 // Подготовил С. Костюченко. Нейро News: психоневрология и нейропсихиатрия. — 2010. — № 2 (21).
- 1 2 3 4 5 6 7 8 9 10 Справочное руководство по психофармакологическим и противоэпилептическим препаратам, разрешённым к применению в России / Под ред. С. Н. Мосолова. — 2-е, перераб. — М.: «Издательство БИНОМ», 2004. — 304 с. — 7000 экз. — ISBN 5-9518-0093-5.
- 1 2 3 4 Кеннеди C. Ограничения современной терапии антидепрессантами = Unmet Needs in the Treatment of Depression // Журнал неврологии и психиатрии им. С. С. Корсакова. — М.: Медиа Сфера, 2007. — № 12.
- ↑ Preskorn SH, Ross R, Stanga CY. Selective Serotonin Reuptake Inhibitors // Antidepressants: Past, Present and Future / Sheldon H. Preskorn, Hohn P. Feighner, Christina Y. Stanga and Ruth Ross. — Berlin : Springer, 2004. — P. 241–62. — ISBN 978-3-540-43054-4.
- 1 2 Крылов В. И. Антидепрессанты в общемедицинской практике. Эффективность и безопасность терапии // ФАРМиндекс-Практик. — СПб., 2003. — Вып. 5. — ISBN 5-94403-011-9.
- 1 2 3 4 5 6 7 8 9 10 11 12 13 Пужинский С. Фармакотерапия депрессивных состояний // Депрессии и коморбидные расстройства / Под ред. Смулевича А.Б.. — М., 1997.
- 1 2 Coleman, E. Chapter 28. Impulsive/compulsive sexual behavior: Assessment and treatment // The Oxford Handbook of Impulse Control Disorders. — New York : Oxford University Press, 2011.
- 1 2 3 Anderson IM, Edwards JG. Guidelines for choice of selective serotonin reuptake inhibitor in depressive illness // Advances in Psychiatric Treatment. — 2001. — Т. 7. — С. 170–180. Перевод: Рекомендации по выбору селективного ингибитора обратного захвата серотонина при депрессивном расстройстве // Обзор современной психиатрии. — 2002. — Вып. 15.
- ↑ Medford, Nick Understanding and treating depersonalization disorder. Advances in Psychiatric Treatment (2005). Проверено 11 ноября 2011. Архивировано 2 февраля 2013 года.
- 1 2 3 4 Jay C. Fournier, MA; Robert J. DeRubeis, PhD; Steven D. Hollon, PhD; Sona Dimidjian, PhD; Jay D. Amsterdam, MD; Richard C. Shelton, MD; Jan Fawcett, MD (January 2010). “Antidepressant Drug Effects and Depression Severity”. The Journal of the American Medical Association. 303 (1): 47—53. DOI:10.1001/jama.2009.1943. PMID 20051569. Используется устаревший параметр
|month=(справка) - 1 2 3 4 5 Kirsch I, Deacon BJ, Huedo-Medina TB, Scoboria A, Moore TJ, Johnson BT (February 2008). “Initial Severity and Antidepressant Benefits: A Meta-Analysis of Data Submitted to the Food and Drug Administration”. PLoS Medicine. 5 (2): e45. DOI:10.1371/journal.pmed.0050045. PMC 2253608. PMID 18303940. Используется устаревший параметр
|month=(справка) - ↑ Day, Michael. Prozac does not work in majority of depressed patients, New Scientist (26 February 2008). Проверено 1 марта 2008.
- ↑ Anti-depressants 'no better than placebo', Nursing Times (February 26, 2008). Проверено 1 марта 2008.
- ↑ Anti-depressants' 'little effect', BBC (February 26, 2008).
- 1 2 Horder J, Matthews P, Waldmann R (June 2010). “Placebo, Prozac and PLoS: significant lessons for psychopharmacology”. Journal of Psychopharmacology. 25 (10): 1277—88. DOI:10.1177/0269881110372544. PMID 20571143. Используется устаревший параметр
|month=(справка) - 1 2 Fountoulakis KN, Moller H-J (August 2010). “Efficacy of antidepressants: a re-analysis and re-interpretation of the Kirsch data”. International Journal of Neuropsychopharmacology. 14 (3): 1—8. DOI:10.1017/S1461145710000957. PMID 20800012. Используется устаревший параметр
|month=(справка) - 1 2 3 4 5 Быков Ю. В. Резистентные к терапии депрессии. — Ставрополь, 2009. — 74 с.
- 1 2 3 4 Марценковский И.А. Клиническая фармакология антидепрессантов: механизмы эффективности и побочных эффектов // Нейро News: психоневрология и нейропсихиатрия. — Декабрь 2006. — № 1 (1).
- 1 2 Trindade E, Menon D. Selective serotonin reuptake inhibitors (SSRIs) for major depression. Part 1: evaluation of the clinical literature. — 1999.
- ↑ Dr Gurvinder Rull. Selective Serotonin Reuptake Inhibitors // Pacient.co.uk.
- ↑ Arroll B, Macgillivray S, Ogston S; et al. (2005). “Efficacy and tolerability of tricyclic antidepressants and SSRIs compared with placebo for treatment of depression in primary care: a meta-analysis”. Ann Fam Med. 3 (5): 449—56. DOI:10.1370/afm.349. PMC 1466912. PMID 16189062.
- ↑ Geddes JR, Freemantle N, Mason J, et al; SSRIs versus other antidepressants for depressive disorder. Cochrane Database Syst Rev. 2000;(2):CD001851.
- ↑ Данилов Д.С. От флуоксетина до эсциталопрама: сорокалетняя история селективных ингибиторов обратного нейронального захвата серотонина и их значение для клинической практики на современном этапе развития психофармакотерапии депрессий // Дневник психиатра. — 2014. — № 2.
- 1 2 3 Подкорытов В. С., Чайка Ю. Ю. Депрессии. Современная терапия. — Харьков: Торнадо, 2003. — 352 с. — ISBN 966-635-495-0.
- 1 2 3 4 5 6 7 8 9 10 11 12 13 Яничак Ф. Дж., Дэвис Дж. М., Прескорн Ш. Х., Айд Ф. Дж. мл. Принципы и практика психофармакотерапии. — 3-е. — М., 1999. — 728 с. — ISBN 966-521-031-9.
- 1 2 3 4 Быков Ю. В., Беккер Р. А., Резников М. К. Резистентные депрессии. Практическое руководство. — Киев: Медкнига, 2013. — 400 с. — ISBN 978-966-1597-14-2.
- ↑ Современные подходы к диагностике и лечению тяжёлой депрессии // Подготовила М. Добрянская Нейро News: психоневрология и нейропсихиатрия. — 2008. — Вып. 3 (1).
- 1 2 3 4 5 6 7 8 9 Дробижев М.Ю., Мухин А.А. Селективные ингибиторы обратного захвата серотонина: возможности выбора (комментарии к работам Thase и соавт.) // Психиатрия и психофармакотерапия. — 2004. — Т. 6, № 1.
- 1 2 3 Щекина Е. Г. Побочные эффекты современных антидепрессантов // Провизор. — 2007. — Вып. 23.
- ↑ Козловский В.Л. Лекарственная резистентность в психиатрии — проблема патофизиологии или психофармакологии? // Журнал неврологии и психиатрии имени С.С. Корсакова. — 2009. — Т. 109, № 1. — С. 85—89.
- 1 2 3 Leo R.L. (2001) Movement Disturbances Associated With SSRIs. Psychiatric Times, Vol. 18 No. 5.
- ↑ Дробижев М.Ю. Эффективность коаксила. Sine ira et studio // Психиатрия и психофармакотерапия. — 2008. — № 2.
- 1 2 3 4 5 6 7 Аведисова А.С. Побочные эффекты антидепрессантов, нарушающие сексуальные функции // Психиатрия и психофармакотерапия. — 2005. — Т. 7, № 6. Архивировано 25 июня 2013 года.
- 1 2 3 Незнанов Н.Г., Борцов А.В. Новое качество терапии расстройств тревожно-депрессивного спектра — эсциталопрам // Журнал неврологии и психиатрии имени С.С. Корсакова. — 2005. — № 2.
- ↑ Marks DM, Park MH, Ham BJ, Han C, Patkar AA, Masand PS, Pae CU. (November 2008). “Paroxetine: safety and tolerability issues”. Expert Opin Drug Saf. 7 (6): 783—94. PMID 18983224. Используется устаревший параметр
|month=(справка) - ↑ Bourin M, Chue P, Guillon Y. (Spring 2001). “Paroxetine: a review”. CNS Drug Rev. 7 (1): 25—47. PMID 11420571. Используется устаревший параметр
|month=(справка) - ↑ PAXIL (paroxetine hydrochloride) Tablets and Oral Suspension: PRESCRIBING INFORMATION (PDF). Research Triangle Park, NC: GlaxoSmithKline (August 2007). Проверено 14 августа 2007. Архивировано 25 августа 2011 года.
- 1 2 3 4 5 6 7 Ушкалова Е.А., Ушкалова А.В. Фармакотерапия депрессии у кардиологических больных // Трудный пациент. — 2006. — № 1.
- ↑ Флуоксетин // Лекарственные средства / М. Д. Машковский. — Справочник Машковского on-line.
- 1 2 Ener R. A., Meglathery S. B., Van Decker W. A., Gallagher R. M. Serotonin syndrome and other serotonergic disorders. (англ.) // Pain medicine (Malden, Mass.). — 2003. — Vol. 4, no. 1. — P. 63—74. — PMID 12873279.
- ↑ Trenque T, Herlem E, Auriche P, Dramé M. Serotonin reuptake inhibitors and hyperprolactinaemia: a case/non-case study in the French pharmacovigilance database // Drug Saf. — 2011 Dec 1. — Т. 34, № 12. — С. 1161-6. — DOI:10.2165/11595660-000000000-00000. — PMID 22077504.
- ↑ Torre D, Falorni A. Pharmacological causes of hyperprolactinemia // Ther Clin Risk Manag. — Oct 2007. — Т. 3, № 5. — С. 929—951.
- 1 2 3 4 5 Практические рекомендации по ведению пациентов с депрессией / Подготовил С. Костюченко. На основе материала: Gelenberg AJ, Freeman MP, Markowitz JC et al «Practice guideline for the treatment of patients with major depressive disorder» // American Journal of Psychiatry (2010; Vol. 167, № 10, Р. 2—124)
- 1 2 3 4 5 6 7 8 9 10 11 12 13 Фармакотерапия в неврологии и психиатрии: [Пер. с англ.] / Под ред. С. Д. Энна и Дж. Т. Койла. — Москва: ООО: «Медицинское информационное агентство», 2007. — 800 с.: ил. с. — 4000 экз. — ISBN 5-89481-501-0.
- 1 2 3 Вереитинова В. П., Тарасенко О. А. Побочное действие антидепрессантов // Провизор. — 2003. — № 14.
- ↑ Дробижев М. Ю., Мухин А. А. Селективные ингибиторы обратного захвата серотонина: возможности выбора (комментарии к работам Thase и соавт.) // Научный центр психического здоровья РАМН, г. Москва Психиатрия и психофармакотерапия. — М.: Научный центр психического здоровья РАМН, 2004. — Т. 6, № 1.
- ↑ Barnhart W.J., Makela E.H., Latocha M.J. (May 2004). “SSRI-induced apathy syndrome: a clinical review”. J Psychiatr Pract. 10 (3): 196—9. PMID 15330228. Используется устаревший параметр
|month=(справка) - ↑ Reinblatt S.P., Riddle M.A. (2006). “Selective serotonin reuptake inhibitor-induced apathy: a pediatric case series”. J Child Adolesc Psychopharmacol. 16 (1–2): 227—33. DOI:10.1089/cap.2006.16.227. PMID 16553543.
- 1 2 3 4 5 Andrews PW, Thomson JA Jr, Amstadter A, Neale MC. Primum non nocere: an evolutionary analysis of whether antidepressants do more harm than good // Front Psychol. — 2012 Apr 24. — Т. 3, № 117. — DOI:10.3389/fpsyg.2012.00117. — PMID 22536191.
- ↑ Weinrieb R. M., Auriacombe M., Lynch K. G., Lewis J. D. Selective serotonin re-uptake inhibitors and the risk of bleeding. (англ.) // Expert opinion on drug safety. — 2005. — Vol. 4, no. 2. — P. 337—344. — PMID 15794724.
- 1 2 3 Andrade C., Sandarsh S., Chethan K. B., Nagesh K. S. Serotonin reuptake inhibitor antidepressants and abnormal bleeding: a review for clinicians and a reconsideration of mechanisms. (англ.) // The Journal of clinical psychiatry. — 2010. — Vol. 71, no. 12. — P. 1565—1575. — DOI:10.4088/JCP.09r05786blu. — PMID 21190637.
- ↑ de Abajo F. J., García-Rodríguez L. A. Risk of upper gastrointestinal tract bleeding associated with selective serotonin reuptake inhibitors and venlafaxine therapy: interaction with nonsteroidal anti-inflammatory drugs and effect of acid-suppressing agents. (англ.) // Archives of general psychiatry. — 2008. — Vol. 65, no. 7. — P. 795—803. — DOI:10.1001/archpsyc.65.7.795. — PMID 18606952.
- ↑ Hackam D. G., Mrkobrada M. Selective serotonin reuptake inhibitors and brain hemorrhage: a meta-analysis. (англ.) // Neurology. — 2012. — Vol. 79, no. 18. — P. 1862—1865. — DOI:10.1212/WNL.0b013e318271f848. — PMID 23077009.
- ↑ September 23, 2012. SSRIs and Depression. Emedicinehealth.com.
- ↑ Клиническая психиатрия: [Учеб. пособие]: Пер. с англ., перераб. и доп. / Х.И. Каплан, Б.Дж. Садок; Ред. и авт. доп. Ю.А. Александровский, А.С. Аведисова, Л.М. Барденштейн и др.; Гл. ред.: Т.Б. Дмитриева. — Москва : ГЭОТАР МЕДИЦИНА, 1998. — 505 с. — ISBN 5-88816-010-5. Оригинал: Pocket Handbook of Clinical Psychiatry / Harold I Kaplan, Benjamin J Sadock. — Baltimore: Williams & Wilkins. — ISBN 0-683-04583-0.
- ↑ Snow V., Lascher S., Mottur-Pilson C. (May 2000). “Pharmacologic treatment of acute major depression and dysthymia. American College of Physicians-American Society of Internal Medicine”. Ann. Intern. Med. 132 (9): 738—42. PMID 10787369. Используется устаревший параметр
|month=(справка) Перевод: Медикаментозная терапия острой большой депрессии и дистимии - 1 2 3 Рациональная фармакотерапия в психиатрической практике: руководство для практикующих врачей / Под общ. ред. Ю. А. Александровского, Н. Г. Незнанова. — Москва: Литтерра, 2014. — 1080 с. — (Рациональная фармакотерапия). — ISBN 978-5-4235-0134-1.
- ↑ Costagliola C., Parmeggiani F., Semeraro F., Sebastiani A. (December 2008). “Selective serotonin reuptake inhibitors: a review of its effects on intraocular pressure”. Curr Neuropharmacol. 6 (4): 293—310. DOI:10.2174/157015908787386104. PMC 2701282. PMID 19587851. Используется устаревший параметр
|month=(справка) - ↑ Tripathi R.C., Tripathi B.J., Haggerty C. (2003). “Drug-induced glaucomas: mechanism and management”. Drug Saf. 26 (11): 749—67. PMID 12908846.
- 1 2 Coupland C., Hill T., Morriss R., Moore M., Arthur A., Hippisley-Cox J. Antidepressant use and risk of adverse outcomes in people aged 20-64 years: cohort study using a primary care database. (англ.) // BMC Medicine. — 2018. — 8 March (vol. 16, no. 1). — P. 36—36. — DOI:10.1186/s12916-018-1022-x. — PMID 29514662.
- ↑ “SSRI antidepressants and birth defects”. Prescrire Int. 15 (86): 222—3. 2006. PMID 17167929. Текст "author " пропущен (справка)
- 1 2 Rahimi R., Nikfar S., Abdollahi M. Pregnancy outcomes following exposure to serotonin reuptake inhibitors: a meta-analysis of clinical trials. (англ.) // Reproductive toxicology (Elmsford, N.Y.). — 2006. — Vol. 22, no. 4. — P. 571—575. — DOI:10.1016/j.reprotox.2006.03.019. — PMID 16720091.
- 1 2 Nikfar S., Rahimi R., Hendoiee N., Abdollahi M. Increasing the risk of spontaneous abortion and major malformations in newborns following use of serotonin reuptake inhibitors during pregnancy: A systematic review and updated meta-analysis. (англ.) // Daru : journal of Faculty of Pharmacy, Tehran University of Medical Sciences. — 2012. — Vol. 20, no. 1. — P. 75. — DOI:10.1186/2008-2231-20-75. — PMID 23351929.
- 1 2 3 4 Fenger-Grøn J., Thomsen M., Andersen K. S., Nielsen R. G. Paediatric outcomes following intrauterine exposure to serotonin reuptake inhibitors: a systematic review. (англ.) // Danish medical bulletin. — 2011. — Vol. 58, no. 9. — P. 4303. — PMID 21893008.
- 1 2 El Marroun H., White T. J., van der Knaap N. J., Homberg J. R., Fernández G., Schoemaker N. K., Jaddoe V. W., Hofman A., Verhulst F. C., Hudziak J. J., Stricker B. H., Tiemeier H. Prenatal exposure to selective serotonin reuptake inhibitors and social responsiveness symptoms of autism: population-based study of young children. (англ.) // The British journal of psychiatry: the journal of mental science. — 2014. — Vol. 205, no. 2. — P. 95—102. — DOI:10.1192/bjp.bp.113.127746. — PMID 25252317.
- ↑ Приём антидепрессантов может повышать риск преждевременных родов. Проверено 20 декабря 2014. Источник: JAMA/Archives journals, news release, Oct. 5, 2009
- 1 2 Пароксетин (паксил) и флуоксетин (прозак) могут вызывать нарушения развития плода // Московская областная психиатрическая газета. — Январь — февраль 2009 г. — № 1 (45).
- ↑ Riggin L., Frankel Z., Moretti M., Pupco A., Koren G. The fetal safety of fluoxetine: a systematic review and meta-analysis. (англ.) // Journal of obstetrics and gynaecology Canada : JOGC = Journal d'obstetrique et gynecologie du Canada : JOGC. — 2013. — Vol. 35, no. 4. — P. 362—369. — PMID 23660045.
- ↑ Healy D., Le Noury J., Mangin D. Links between serotonin reuptake inhibition during pregnancy and neurodevelopmental delay/spectrum disorders: A systematic review of epidemiological and physiological evidence. (англ.) // The International journal of risk & safety in medicine. — 2016. — Vol. 28, no. 3. — P. 125—141. — DOI:10.3233/JRS-160726. — PMID 27662278.
- ↑ Brown A. S., Gyllenberg D., Malm H., McKeague I. W., Hinkka-Yli-Salomäki S., Artama M., Gissler M., Cheslack-Postava K., Weissman M. M., Gingrich J. A., Sourander A. Association of Selective Serotonin Reuptake Inhibitor Exposure During Pregnancy With Speech, Scholastic, and Motor Disorders in Offspring. (англ.) // JAMA Psychiatry. — 2016. — 1 November (vol. 73, no. 11). — P. 1163—1170. — DOI:10.1001/jamapsychiatry.2016.2594. — PMID 27732704.
- ↑ Приём антидепрессантов связан с опасным нарушением ритма сердца (02.09.2011). Проверено 23 декабря 2014. Источник: U.S. Food and Drug Administration, news release, Aug. 24, 2011
- 1 2 3 4 5 6 7 8 9 10 How Is Antidepressant-Associated Sexual Dysfunction Managed? — Sarah T. Melton, Medscape Pharmacists
- ↑ Bahrick AS. Persistence of Sexual Dysfunction Side Effects after Discontinuation of Antidepressant Medications: Emerging Evidence // The Open Psychology Journal. — 2008. — Vol. 1. — С. 42-50. — DOI:10.2174/1874350100801010042.
- 1 2 3 4 5 6 Clayton AH (2003). “Antidepressant-Associated Sexual Dysfunction: A Potentially Avoidable Therapeutic Challenge”. Primary Psychiatry. 10 (1): 55—61.
- 1 2 3 Kanaly K. A., Berman J. R. Sexual side effects of SSRI medications: potential treatment strategies for SSRI-induced female sexual dysfunction. (англ.) // Current women's health reports. — 2002. — Vol. 2, no. 6. — P. 409—416. — PMID 12429073.
- 1 2 3 4 Taylor M. J., Rudkin L., Bullemor-Day P., Lubin J., Chukwujekwu C., Hawton K. Strategies for managing sexual dysfunction induced by antidepressant medication. (англ.) // The Cochrane database of systematic reviews. — 2013. — No. 5. — P. 003382. — DOI:10.1002/14651858.CD003382.pub3. — PMID 23728643.
- 1 2 3 4 5 6 7 8 9 10 11 Арана Дж., Розенбаум Дж. Фармакотерапия психических расстройств. Пер. с англ. — Москва: Издательство БИНОМ, 2004. — 416 с. — ISBN 5-9518-0098-6.
- 1 2 Gitlin M. J. Psychotropic medications and their effects on sexual function: diagnosis, biology, and treatment approaches. (англ.) // The Journal of clinical psychiatry. — 1994. — Vol. 55, no. 9. — P. 406—413. — PMID 7929021.
- 1 2 3 4 5 Balon R. SSRI-associated sexual dysfunction. (англ.) // The American journal of psychiatry. — 2006. — Vol. 163, no. 9. — P. 1504—1509. — DOI:10.1176/ajp.2006.163.9.1504. — PMID 16946173.
- ↑ Waldinger MD, Olivier B (July 2004). “Utility of selective serotonin reuptake inhibitors in premature ejaculation”. Current Opinion in Investigational Drugs. 5 (7): 743—7. PMID 15298071. Используется устаревший параметр
|month=(справка) - ↑ Stone MB, Jones ML. Clinical review: relationship between antidepressant drugs and suicidal behavior in adults (PDF). Overview for December 13 Meeting of Psychopharmacologic Drugs Advisory Committee (PDAC) 11–74. FDA (17 ноября 2006). Проверено 22 сентября 2007. Архивировано 2 февраля 2013 года.
- ↑ Levenson M, Holland C. Statistical Evaluation of Suicidality in Adults Treated with Antidepressants (PDF). Overview for December 13 Meeting of Psychopharmacologic Drugs Advisory Committee (PDAC) 75–140. FDA (17 ноября 2006). Проверено 22 сентября 2007. Архивировано 2 февраля 2013 года.
- ↑ Olfson M, Marcus SC, Shaffer D (August 2006). “Antidepressant drug therapy and suicide in severely depressed children and adults: A case-control study”. Archives of General Psychiatry. 63 (8): 865—72. DOI:10.1001/archpsyc.63.8.865. PMID 16894062. Используется устаревший параметр
|month=(справка) - 1 2 Tandt H., Audenaert K., van Heeringen C. SSRIs (selective serotonin reuptake inhibitors) and suicidality in adults, adolescents and children (голландский) = Ssri’s en suïcidaliteit bij volwassenen, adolescenten en kinderen // Tijdschrift voor psychiatrie. — Нидерланды: Uitgeverij De Tijdstroom, 2001. — Т. 51, № 6. — С. 387—393.
- ↑ Högberg G., Antonuccio D. O., Healy D. Suicidal risk from TADS study was higher than it first appeared. (англ.) // The International journal of risk & safety in medicine. — 2015. — Vol. 27, no. 2. — P. 85—91. — DOI:10.3233/JRS-150645. — PMID 26410011.
- ↑ Hammad TA. Review and evaluation of clinical data. Relationship between psychiatric drugs and pediatric suicidal behavior. (PDF) 42; 115. FDA (2004-08-116). Проверено 29 мая 2008. Архивировано 2 февраля 2013 года.
- ↑ Hetrick S, Merry S, McKenzie J, Sindahl P, Proctor M (2007). Hetrick, Sarah E, ed. “Selective serotonin reuptake inhibitors (SSRIs) for depressive disorders in children and adolescents”. Cochrane Database Syst Rev (3): CD004851. DOI:10.1002/14651858.CD004851.pub2. PMID 17636776.
- ↑ Gunnell D, Ashby D. Antidepressants and suicide: what is the balance of benefit and harm // BMJ. — 2004 Jul 3. — Т. 329, № 7456. — С. 34-8. — DOI:10.1136/bmj.329.7456.34. — PMID 15231620.
- ↑ Healy D, Whitaker C. Antidepressants and suicide: risk-benefit conundrums // J Psychiatry Neurosci. — 2003 Sep. — Т. 28, № 5. — С. 331-7. — PMID 14517576.
- ↑ Khan A, Khan S, Kolts R, Brown WA. Suicide rates in clinical trials of SSRIs, other antidepressants, and placebo: analysis of FDA reports // Am J Psychiatry. — 2003 Apr. — Т. 160, № 4. — С. 790-2. — DOI:10.1176/appi.ajp.160.4.790. — PMID 12668373.
- ↑ Healy D, Langmaak C, Savage M. Suicide in the course of the treatment of depression // J Psychopharmacol. — 1999. — Т. 13, № 1. — С. 94-9. — PMID 10221363.
- ↑ Е.В. Ласый. Расстройства настроения, нормотимики, антидепрессанты и риск суицида. Кафедра психиатрии и наркологии БелМАПО.
- ↑ Fergusson D., Doucette S., Glass K. C., Shapiro S., Healy D., Hebert P., Hutton B. Association between suicide attempts and selective serotonin reuptake inhibitors: systematic review of randomised controlled trials. (англ.) // BMJ (Clinical research ed.). — 2005. — Vol. 330, no. 7488. — P. 396. — DOI:10.1136/bmj.330.7488.396. — PMID 15718539.
- ↑ Laughren Т.Р. Overview for December 13 Meeting of Psychopharmacologic DrugsAdvisory Committee (PDAC). 2006 Nov 16. См. также: Гётше П. Смертельно опасные лекарства и организованная преступность: Как большая фарма коррумпировала здравоохранение / [Пер. с англ. Л. Е. Зиганшиной]. — Москва: Издательство «Э», 2016. — 464 с. — (Доказательная медицина). — 3000 экз. — ISBN 978-5-699-83580-5.
- ↑ Лечение депрессии у взрослых: Обзор дополнений к практическому руководству по лечению депрессии у взрослых («Depression: the treatment and management of depression in adults»). Часть 2 // Подготовил С. Костюченко. Нейро News: психоневрология и нейропсихиатрия. — 2010. — № 3 (22).
- ↑ Pringle E. SSRI-Induced Akathisia's Link To Suicide and Violence // Lawsuits & Legal News. — August 18, 2007.
- ↑ Чеховская М.В. Нейрофармакология: систематика психотропных средств, основные клинические и побочные эффекты: Учеб. пособие. — Владивосток: Мор. гос. ун-т, 2007. — 25 с.
- 1 2 Смулевич А. Б. Антидепрессанты в общемедицинской практике // НЦПЗ РАМН Consilium Medicum. — М.: Медиа Медика, 2002. — Т. 4, № 5. Архивировано 21 января 2013 года.
- ↑ Пароксетин // Лекарственные средства / М. Д. Машковский. — Справочник Машковского on-line.
- ↑ Healy D. The Fluoxetine and Suicide Controversy // CNS Drugs. — March 1994. — Т. 1, № 3. — С. 223-231.
- 1 2 Cheeta S, Schifano F, Oyefeso A, Webb L, Ghodse AH (January 2004). “Antidepressant-related deaths and antidepressant prescriptions in England and Wales, 1998-2000”. Br J Psychiatry. 184: 41—7. PMID 14702226. Используется устаревший параметр
|month=(справка) Перевод: Случаи смерти, связанные с приёмом антидепрессантов, и их назначение в Англии и Уэльсе, 1998—2000 // Обзор современной психиатрии. — 2005. — Вып. 26. - ↑ А. Б. Смулевич, Э. Б. Дубницкая. Аффективные заболевания непсихотического уровня — циклотимия, дистимия: Лечение // Эндогенные психические заболевания / Под ред. академика РАМН А. С. Тиганова. — Научный Центр Психического Здоровья РАМН.
- ↑ Healy D. Lines of evidence on the risks of suicide with selective serotonin reuptake inhibitors // Psychother Psychosom. — 2003 Mar-Apr. — Т. 72, № 2. — С. 71-9. — DOI:10.1159/000068691. — PMID 12601224.
- 1 2 Tondo L, Vázquez G, Baldessarini RJ. Mania associated with antidepressant treatment: comprehensive meta-analytic review // Acta Psychiatrica Scandinavica. — 2010 Jun. — Т. 121, № 6. — С. 404-14. — DOI:10.1111/j.1600-0447.2009.01514.x. — PMID 19958306.
- 1 2 Bond D.J., Noronha M.M., Kauer-Sant'Anna M., Lam R.W., Yatham L.N. (October 2008). “Antidepressant-associated mood elevations in bipolar II disorder compared with bipolar I disorder and major depressive disorder: a systematic review and meta-analysis”. J Clin Psychiatry. 69 (10): 1589—601. PMID 19192442. Используется устаревший параметр
|month=(справка) - ↑ Джекобсон Дж. Л., Джекобсон А.М. Секреты психиатрии. Пер. с англ. / Под общ. ред. акад. РАМН П.И. Сидорова. — 2-е изд. — Москва: МЕДпресс-информ, 2007. — 576 с. — ISBN 5-98322-216-3.
- ↑ Александров А. А. (2007). “Биполярное аффективное расстройство: диагностика, клиника, течение, бремя болезни”. Медицинские новости (12).
- ↑ Glick ID, Suppes T, DeBattista C, Hu RJ, Marder S (January 2001). “Psychopharmacologic treatment strategies for depression, bipolar disorder, and schizophrenia”. Ann. Intern. Med. 134 (1): 47—60. PMID 11187420. Используется устаревший параметр
|month=(справка) Перевод: Глик А. Д., Саппес Т., де Баттиста Ч., Ху Р. Дж., Мардер С. Психофармакологическое лечение депрессии, биполярного аффективного расстройства и шизофрении - 1 2 Морозова М.А. Новые подходы к лечению депрессий при аффективных расстройствах биполярного типа // Психиатрия и психофармакотерапия. — 2001. — Т. 3, № 1. Архивировано 25 июня 2013 года.
- ↑ Baumer FM, Howe M, Gallelli K, et al. A pilot study of antidepressant-induced mania in pediatric bipolar disorder: Characteristics, risk factors, and the serotonin transporter gene // Biol Psychiatry. — 2006 Nov 1. — Т. 60, № 9. — С. 1005-12. — DOI:10.1016/j.biopsych.2006.06.010. — PMID 16945343.
- ↑ Ali S., Milev R. (May 2003). “Switch to mania upon discontinuation of antidepressants in patients with mood disorders: a review of the literature”. Can J Psychiatry. 48 (4): 258—64. PMID 12776393. Используется устаревший параметр
|month=(справка) - 1 2 Lejoyeux M, Adès J, Mourad S, et al. Antidepressant Withdrawal Syndrome // CNS Drugs. — Т. 5, № 4. — С. 278-292.
- 1 2 3 4 Therrien F, Markowitz J. Selective serotonin reuptake inhibitors and withdrawal symptoms: a review of the literature // Human Psychopharmacology: Clinical and Experimental. — July/August 1997. — Т. 12, № 4. — С. 309–323.
- ↑ Haddad P. (1998). “The SSRI discontinuation syndrome”. J. Psychopharmacol. (Oxford). 12 (3): 305—13. PMID 10958258.
- 1 2 Wolfe RM (August 1997). “Antidepressant withdrawal reactions”. Am Fam Physician. 56 (2): 455—62. PMID 9262526. Используется устаревший параметр
|month=(справка) - 1 2 Borthwick M, Bourne R, Craig M. Определение, профилактика и лечение делирия у критически больных пациентов / Перевод на русский Зубарева А.С. — Ассоциация клинической фармации Великобритании, июнь 2006.
- 1 2 Black K., Shea C., Dursun S., Kutcher S. (May 2000). “Selective serotonin reuptake inhibitor discontinuation syndrome: proposed diagnostic criteria”. J Psychiatry Neurosci. 25 (3): 255—61. PMC 1407715. PMID 10863885. Используется устаревший параметр
|month=(справка) - ↑ Coupland N, Bell C, Potokar J. Serotonin Reuptake Inhibitor Withdrawal // Journal of Clinical Psychopharmacology. — October 1996. — Т. 16, № 5. — С. 356-362.
- 1 2 3 4 5 6 Минутко В.Л. Депрессия. — Москва: ГЭОТАР-Медиа, 2006. — 320 с. — 2000 экз. — ISBN 5-9704-0205-2.
- ↑ Rosenbaum J.F., Fava M., Hoog S.L., Ascroft R.C., Krebs W.B. (July 1998). “Selective serotonin reuptake inhibitor discontinuation syndrome: a randomized clinical trial”. Biol. Psychiatry. 44 (2): 77—87. PMID 9646889. Используется устаревший параметр
|month=(справка) - ↑ Renoir T. Selective serotonin reuptake inhibitor antidepressant treatment discontinuation syndrome: a review of the clinical evidence and the possible mechanisms involved. (англ.) // Frontiers in pharmacology. — 2013. — Vol. 4. — P. 45. — DOI:10.3389/fphar.2013.00045. — PMID 23596418.
- ↑ Ter Horst PG, Jansman FG, van Lingen RA, Smit JP, de Jong-van den Berg LT, Brouwers JR (April 2008). “Pharmacological aspects of neonatal antidepressant withdrawal”. Obstet Gynecol Surv. 63 (4): 267—79. DOI:10.1097/OGX.0b013e3181676be8. PMID 18348740. Используется устаревший параметр
|month=(справка) - ↑ Nielsen M, Hansen EH, Gøtzsche PC (May 2012). “What is the difference between dependence and withdrawal reactions? A comparison of benzodiazepines and selective serotonin re-uptake inhibitors”. Addiction. 107 (5): 900–8. DOI:10.1111/j.1360-0443.2011.03686.x. PMID 21992148. Используется устаревший параметр
|month=(справка) - 1 2 3 4 5 6 7 8 9 10 11 Мосолов C. Н., Костюкова Е. Г., Сердитов О. В. Серотониновый синдром при лечении депрессии // Международный журнал медицинской практики. — МедиаСфера, 2000. — № 8.
- 1 2 3 4 5 6 7 8 9 10 Малин Д.И. Лекарственные взаимодействия психотропных средств (Часть II) // Психиатрия и психофармакотерапия. — 2000.
- 1 2 Chadwick B, Waller D and Guy Edwards J. Potentially hazardous drug interactions with psychotropics // Advances in Psychiatric Treatment. — 2005. — Т. 11. — С. 440–449. Перевод: Потенциально опасные типы лекарственного взаимодействия при применении психотропных средств // Обзор современной психиатрии. — 2005. — Вып. 37.
- ↑ Why Painkillers Interfere with Anti-depressants. Healthcentral.com (20 апреля 2011). Проверено 23 сентября 2012. Архивировано 2 февраля 2013 года.
- ↑ Solomon H. Snyder. J.L. Warner-Schmidt et.al "Antidepressant effects of selective serotonin reuptake inhibitors (SSRIs) are attenuated by antiinflammatory drugs in mice and humans" PNAS 2011. Pnas.org. Проверено 23 сентября 2012. Архивировано 2 февраля 2013 года.
- ↑ September 23, 2012. SSRIs and Depression. Emedicinehealth.com. Проверено 23 сентября 2012. Архивировано 2 февраля 2013 года.
- ↑ Беккер Р.А., Быков Ю.В. Депрессивные больные в стоматологической практике: стоматологические осложнения депрессии и ее лечения // Психические расстройства в общей медицине. — 2016. — № 1—2. — С. 45—51.
- ↑ Сироло Д., Шейдер Р., Гринблат Д. Глава 16. Лекарственные взаимодействия психотропных средств // Психиатрия / под ред. Шейдера Р. (пер. с англ. Пащенкова М. В. при участии Вельтищева Д. Ю.; под ред. Алипова Н. Н.). — Практика, 1998. — ISBN 5-89816-003-5.
- ↑ Мосолов С. Н. Основы психофармакотерапии. — Москва: Восток, 1996. — 288 с.
- 1 2 3 4 5 6 7 8 9 10 11 12 Schlienger RG, Shear NH. Серотониновый синдром // British Journal of Psychiatry. — 1996. — Т. 169 (suppl.31). — С. 15-20. Перевод:Серотониновый синдром // Обзор современной психиатрии. — 1998. — Вып. 1.
- 1 2 3 4 5 6 7 8 9 10 11 Волков В.П. Ятрогенные психонейросоматические синдромы. — Тверь: Триада, 2014. — 320 с.
- 1 2 3 Lane R, Baldwin D (June 1997). “Selective serotonin reuptake inhibitor-induced serotonin syndrome: review”. J Clin Psychopharmacol. 17 (3): 208—21. PMID 9169967. Используется устаревший параметр
|month=(справка) - ↑ Drug Interactions: SSRIs. iHerb.Com. Архивировано 15 марта 2012 года.
- 1 2 Серотониновый синдром / Подг. К. Зуев // Здоров’я України. — Декабрь 2006. — № 23/1.
- ↑ Экстрапирамидные расстройства: Руководство по диагностике и лечению / Под ред. В.Н. Штока, И.А. Ивановой-Смоленской, О.С. Левина. — Москва: МЕДпресс-информ, 2002. — С. 423. — 608 с. — ISBN 5-901712-29-3.
- 1 2 Мосолов С.Н., Костюкова Е.Г., Сердитов О.В. Клиническая диагностика и терапия серотонинового синдрома.
- ↑ Ушкалова А.В., Костюкова Е.Г., Мосолов С.Н. Проблемы диагностики и терапии биполярной депрессии: от доказательных научных исследований к клиническим рекомендациям // Биологические методы терапии психических расстройств (доказательная медицина — клинической практике) / Под ред. С.Н. Мосолова. — Москва : Издательство «Социально-политическая мысль», 2012. — С. 529—553. — 1080 с. — 1000 экз. — ISBN 978-5-91579-075-8.
- ↑ Lacasse JR, Leo J (December 2005). “Serotonin and depression: a disconnect between the advertisements and the scientific literature”. PLoS Med. 2 (12): e392. DOI:10.1371/journal.pmed.0020392. PMC 1277931. PMID 16268734. Используется устаревший параметр
|month=(справка) - 1 2 3 Leo J, Lacasse JR (February 2008). “The Media and the Chemical Imbalance Theory of Depression”. Society. 45 (1): 35–45. DOI:10.1007/s12115-007-9047-3. Используется устаревший параметр
|month=(справка) - ↑ Гельдер М., Гэт Д., Мейо Р. Оксфордское руководство по психиатрии: Пер. с англ. — Киев: Сфера, 1999. — Т. 1. — 300 с. — 1000 экз. — ISBN 966-7267-70-9, 966-7267-73-3.
- 1 2 Healy D, Herxheimer A, Menkes DB. Antidepressants and Violence: Problems at the Interface of Medicine and Law // PLoS Med. — 2006. — Т. 3, № 9. — DOI:10.1371/journal.pmed.0030372.
- 1 2 3 4 5 Гётше П. Смертельно опасные лекарства и организованная преступность: Как большая фарма коррумпировала здравоохранение / [Пер. с англ. Л. Е. Зиганшиной]. — Москва: Издательство «Э», 2016. — 464 с. — (Доказательная медицина). — 3000 экз. — ISBN 978-5-699-83580-5.
- ↑ Четли Э. Проблемные лекарства = Problem Drugs. — пер. с англ. — Рига, Латвия: Ландмарк, 1998. — 352 с. — ISBN 9984-9066-2-0.
- ↑ Eli Lilly & Co. - Drug Manufacturer's History, Products, Lawsuits (англ.). Drugwatch.com (2 November 2015). Проверено 2 мая 2016.
- 1 2 The secrets of seroxat // BBC News / Programmes / Panorama. См. подробнее: http://news.bbc.co.uk/2/shared/spl/hi/programmes/panorama/transcripts/seroxat.txt
- ↑ Крупная фармфирма в течение 15 лет скрывала данные о взаимосвязи повышенного риска совершения самоубийства с приёмом выпускаемого ею антидепрессанта (13 февраля 2008). Проверено 15 мая 2012. Источник: New Scientist magazine, 06 February 2008, page 12.
- ↑ Healy D (2015 Apr 21). “Serotonin and depression”. BMJ (350): h1771. DOI:10.1136/bmj.h1771. PMID 25900074. Проверьте дату в
|year=(справка на английском) - ↑ Langford AE (2015 May 14). “Healy's editorial on serotonin and depression does a disservice to psychiatrists”. BMJ (350): h2508. DOI:10.1136/bmj.h2508. PMID 25975809. Проверьте дату в
|year=(справка на английском) - ↑ Barbui C, Furukawa TA, Cipriani A (January 2008). “Effectiveness of paroxetine in the treatment of acute major depression in adults: a systematic re-examination of published and unpublished data from randomized trials”. CMAJ. 178 (3): 296—305. DOI:10.1503/cmaj.070693. PMC 2211353. PMID 18227449. Используется устаревший параметр
|month=(справка) - ↑ Whittington C. J., Kendall T., Fonagy P., Cottrell D., Cotgrove A., Boddington E. Selective serotonin reuptake inhibitors in childhood depression: systematic review of published versus unpublished data. (англ.) // Lancet (London, England). — 2004. — Vol. 363, no. 9418. — P. 1341—1345. — DOI:10.1016/S0140-6736(04)16043-1. — PMID 15110490.
- 1 2 Turner EH, Matthews AM, Linardatos E, Tell RA, Rosenthal R. Selective publication of antidepressant trials and its influence on apparent efficacy // N Engl J Med. — 2008 Jan 17. — Т. 358, № 3. — С. 252—60. — DOI:10.1056/NEJMsa065779. — PMID 18199864.
- 1 2 Ioannidis J. P. Effectiveness of antidepressants: an evidence myth constructed from a thousand randomized trials? (англ.) // Philosophy, ethics, and humanities in medicine : PEHM. — 2008. — Vol. 3. — P. 14. — DOI:10.1186/1747-5341-3-14. — PMID 18505564.
- 1 2 3 4 5 6 7 8 9 Angell M.[en]. The Epidemic of Mental Illness: Why?. The New York Review of Books (June 23, 2011). Архивировано 21 сентября 2012 года.
- ↑ IRE Awards 2010 (недоступная ссылка). Investigative Reporters and Editors. Проверено 11 мая 2011. Архивировано 27 сентября 2011 года.
- ↑ Black Box Warning for Children and Suicidality (PDF) (недоступная ссылка). FDA Website. Проверено 8 июля 2006. Архивировано 29 сентября 2007 года.
- ↑ Paxil Black Black Box Warning. FDA Website. Проверено 8 июля 2006. Архивировано 23 марта 2012 года.
- ↑ Breggin P. FDA Warns that Paxil Makes Depressed Adults Suicidal // The Huffington Post. — May 21, 2006.
- ↑ Media Reviews of Prozac Backlash (недоступная ссылка). From J. Glenmullen's Website. Проверено 8 июля 2006. Архивировано 14 ноября 2006 года.
- ↑ The Antidepressant Fact Book, pg. 207. Breggin, P.R. (2001). ISBN 0-7382-0451-X. Проверено 8 июля 2006. Архивировано 23 марта 2012 года.
- 1 2 Legal News (недоступная ссылка). Проверено 6 апреля 2008. Архивировано 25 сентября 2006 года.
- ↑ Cullen, Dave. (2009) Columbine. Grand Central Publishing, 2009. Pg. 214, 261. ISBN 0-446-54693-3
- ↑ Luvox and the Columbine High School massacre. breggin.com.
- ↑ Treatment Advocacy Center Newsletter — November 15 2002
Данная страница на сайте WikiSort.ru содержит текст со страницы сайта "Википедия".
Если Вы хотите её отредактировать, то можете сделать это на странице редактирования в Википедии.
Если сделанные Вами правки не будут кем-нибудь удалены, то через несколько дней они появятся на сайте WikiSort.ru .