| Геморрагическая лихорадка Эбола | |
|---|---|
 Две медсестры около кровати с пациентом, поражённым вирусом Эбола (третий зарегистрированный случай). Заир, 1976 год | |
| МКБ-10 | A98.4 |
| МКБ-9 | 065.8 |
| DiseasesDB | 18043 |
| MedlinePlus | 001339 |
| eMedicine | med/626 |
| MeSH | D019142 |
Болезнь, вызванная вирусом Эбо́ла (БВВЭ, англ. Ebola virus disease, EVD)[1][2][3][~ 1], также известная как геморрагическая лихорадка Эбо́ла[6][7][8] (англ. Ebola Haemorrhagic Fever, EHF, лат. Ebola febris haemorrhagica) — острая вирусная высококонтагиозная болезнь. Редкое, но крайне опасное заболевание. Вспышки эпидемии зафиксированы в Центральной и Западной Африке, летальность составляла от 25 до 90 % (в среднем 50 %)[9]. Надежной вакцины от лихорадки Эбола на данный момент не существует, но страны уже всерьез занялись вакциной из-за вспышки болезни в 2015 году.
Поражает человека, некоторых других приматов, а также парнокопытных (в частности, подтверждены случаи поражения свиней и дукеров).
Крупнейшая вспышка заболевания произошла в 2014—2015 году в Западной Африке.
История

Впервые вирус Эбола был идентифицирован в экваториальной провинции Судана и прилегающих районах Заира (сейчас Демократическая республика Конго) в 1976 году. В Судане заболело 284 человека, из них умерло 151. В Заире — 318 (умерло 280). Вирус был выделен в районе реки Эбо́лы в Заире. Это дало название вирусу.
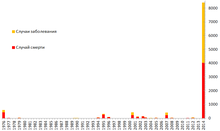
Хронология вспышек болезни, вызванной вирусом Эбола
Информация о вспышках геморрагической лихорадки Эбола приведена по данным центра контроля заболеваний США[10].
| Год | Страна | Вид вируса | Случаи заболевания | Случаи смерти | Летальность |
|---|---|---|---|---|---|
| 2018 (май-)[11] | ДРК | Заирский эболавирус | 713[12] | 439 | 61,6 % |
| 2017 (май-июль) | ДРК | Заирский эболавирус | 8 | 4 | 50 % |
| 2014 (апрель) - 2015 (декабрь) | Гвинея, Либерия, Сьерра-Леоне, Нигерия, |
Заирский эболавирус | 27748 | 11279 | 41 % |
| 2012 | ДРК | Эболавирус Бундибугио | 36[~ 2] | 13 | 36 % |
| 2012 (июнь-октябрь) | Уганда | Суданский эболавирус | 11[~ 2] | 4 | 36 % |
| 2011 | Уганда | Суданский эболавирус | 1 | 1 | 100 % |
| 2008 | ДРК | Заирский эболавирус | 32 | 15 | 47 % |
| 2008 | Филиппины | Рестонский эболавирус | 6[~ 3] | 0 | 0 % |
| 2007 | Уганда | Эболавирус Бундибугио | 149 | 37 | 25 % |
| 2007 | ДРК | Заирский эболавирус | 264 | 187 | 71 % |
| 2005 | Республика Конго | Заирский эболавирус | 12[13] | 10[13] | 83 % |
| 2004 | Россия | Заирский эболавирус | 1[~ 4] | 1 | 100 % |
| 2004 | Судан | Суданский эболавирус | 17 | 7 | 41 % |
| 2003 (ноябрь — декабрь) | Республика Конго | Заирский эболавирус | 35 | 29 | 83 % |
| 2002 (декабрь) - 2003 (апрель) | Республика Конго | Заирский эболавирус | 143 | 128 | 90 % |
| 2001—2002 | Республика Конго | Заирский эболавирус | 57 | 43 | 75 % |
| 2001—2002 | Габон | Заирский эболавирус | 65 | 53 | 82 % |
| 2000—2001 | Уганда | Суданский эболавирус | 425 | 224 | 53 % |
| 1996 | Россия | Заирский эболавирус | 2[~ 4] | 2 | 100 % |
| 1996 | ЮАР | Заирский эболавирус | 2 | 1 | 50 % |
| 1996 (июль — декабрь) | Габон | Заирский эболавирус | 60 | 45 | 75 % |
| 1996 (январь — апрель) | Габон | Заирский эболавирус | 31 | 21 | 57 % |
| 1995 | ДРК | Заирский эболавирус | 315 | 254 | 81 % |
| 1994 | Кот-д’Ивуар | Кот д’Ивуарский эболавирус | 1[~ 4] | 0 | 0 % |
| 1994 | Габон | Заирский эболавирус | 52 | 31 | 60 % |
| 1990 | США | Рестонский эболавирус | 4[~ 3] | 0 | 0 % |
| 1989—1990 | Филиппины | Рестонский эболавирус | 3[~ 3] | 0 | 0 % |
| 1979 | Судан | Суданский эболавирус | 34 | 22 | 65 % |
| 1977 | ДРК | Заирский эболавирус | 1 | 1 | 100 % |
| 1976 | Великобритания | Суданский эболавирус | 1[~ 4] | 0 | 0 % |
| 1976 | Судан | Суданский эболавирус | 284 | 151 | 53 % |
| 1976 | ДРК | Заирский эболавирус | 318 | 280 | 88 % |
События XXI века
- Вспышка в 2003 году в Этумби (Конго) унесла жизни 128 человек[13].
- Раз в несколько лет происходят вспышки в Конго и Уганде (Центральная Африка)[13][14]. Например, в июле 2012 года 14 человек скончались в Уганде, в результате заражения вирусом[15].
- Крупная эпидемия лихорадки Эбола в Западной Африке (Гвинея, Сьерра-Леоне и Либерия) 2014 года с февраля по октябрь уже унесла жизни почти 8 тысяч человек, общее число случаев заражения, включая предположительные и вероятные, более 10 тысяч человек[16]. Зафиксированы единичные случаи болезни или подозрения на заболевание среди прилетавших из Западной Африки в другие страны: Нигерию[17], США, Англию, Германию, Канаду, Мали, Сенегал[18]. 8 августа 2014 года лихорадка Эбола была признана Всемирной организацией здравоохранения угрозой мирового масштаба.[19]
- 12 августа 2014 года зафиксирован первый в Европе случай смерти от лихорадки Эбола — священника Мигеля Пахареса, доставленного в Испанию из Либерии.[20] Впоследствии вирус Эболы был диагностирован у медсестры Терезы Ромеро, входившей в состав медицинской комиссии, которая обследовала испанского священника. Ромеро стала первым человеком, заразившимся Эболой, за пределами Западной Африки.[21]
- 9 мая 2015 года Либерия объявила об окончании эпидемии лихорадки Эбола в стране[22]
- В период с мая по июль в Западной Африке вирусом заразились 330 человек. Несмотря на то что Либерия заявила об окончании эпидемии в мае, к концу июня было выявлено шесть новых случаев заболеваний[23].
Случаи заражения при лабораторной контаминации
Известно четыре случая заболевания, связанных с лабораторной контаминацией. Во всех случаях заражался один человек. Первый инцидент произошёл в Великобритании в 1976 году (пациент выжил), один случай произошёл в Кот-д’Ивуаре в 1994 году (пациент выжил), два случая произошло в России[10]:
- В 1996 году умерла лаборантка вирусологического центра НИИ микробиологии МО РФ в Сергиевом Посаде, которая заразилась вирусом Эбола по неосторожности, уколов себе палец, когда делала инъекции кроликам[24].
- 19 мая 2004 года от лихорадки Эбола умерла Антонина Преснякова, 46-летняя старшая лаборантка отдела особо опасных вирусных инфекций НИИ молекулярной биологии Государственного научного центра вирусологии и биотехнологии «Вектор» (пос. Кольцово, Новосибирская область). Как было установлено, 5 мая 2004 года лаборантка проколола себе кожу при проведении инъекций подопытным морским свинкам[25].
Этиология


По своим морфологическим свойствам вирус сходен с вирусом Марбург (Marburgvirus), но отличается в антигенном отношении. Оба этих вируса относятся к семейству филовирусов (Filoviridae)[26]. Род Эболавирус (Ebolavirus) включает пять видов: суданский, заирский, кот-д’ивуарский, рестонский, а также бундибугио. Человека поражают 4 вида. Для рестонского вида характерно бессимптомное течение. Считается, что естественные резервуары вируса находятся в экваториальных африканских лесах.
Эпидемиология
Путешественникам, посещающим регионы, где зафиксированы вспышки болезни, рекомендуется соблюдать гигиену, избегать контактов с кровью и любыми человеческими выделениями, а также выделениями приматов[27].
Передача вируса происходит через слизистые оболочки, а также микротравмы кожи, попадая в кровь и лимфу как животных, так и человека[28]. Вирус не может передаваться воздушно-капельным путём[29].
Полагают, что вирус Эбола передаётся при контакте с жидкостями организма инфицированного животного. От человека к человеку передача может происходить через прямой контакт с кровью или биологическими жидкостями инфицированного человека (в том числе умершего или бальзамированного) или при контакте с загрязнённым медицинским оборудованием, в частности иглами и шприцами[30]. Погребальные обряды, при которых присутствующие на похоронах люди имеют прямой контакт с телом умершего, могут играть значительную роль в передаче вируса Эбола[31], потому что умерший в течение пятидесяти дней может представлять опасность[32]. Потенциал для широкого распространения инфекции считается низким, потому что болезнь передается только при непосредственном контакте с выделениями тех, кто инфицирован[30]. В течение двух недель после выздоровления возможна передача вируса через сперму[33].
Задокументирована передача от горилл, шимпанзе, плотоядных летучих мышей, лесных антилоп, дикобразов[34] и дукеров. Важную роль в распространении инфекции играют грызуны, именно в популяциях грызунов вирус циркулирует, лишь изредка переходя на человека в результате зоонозa. Высокая летальность вируса не позволяет инфекции принять характер пандемии.
В Кот-д’Ивуаре, Республике Конго и Габоне документально подтверждены случаи инфицирования людей вирусом Эбола в результате контакта с инфицированными шимпанзе, гориллами и лесными антилопами, как мертвыми, так и живыми. Получены также сообщения о передаче Рестонского эболавируса при общении с макаками-крабоедами.[источник не указан 1586 дней]
Медицинские работники, которые не носят соответствующую защитную одежду, также подвергаются опасности заболеть во время контакта с пациентами при отсутствии соответствующих мер инфекционного контроля и надлежащих барьерных методов ухода[35]. В прошлом вспышки заболевания происходили из-за того, что в африканских больницах отсутствовали универсальные меры предосторожности и повторно использовались иглы[36][37].
Есть неподтверждённая версия, что основными носителями вируса являются «большие летучие мыши, питающиеся фруктами» (профессор Жан-Жак Муэмбе)[28][38]. Существует предположение, что причины распространения болезни могут быть связаны с сокращением площади лесов (основного местообитания летучих мышей)[39].
Патогенез
Воротами инфекции являются слизистые оболочки респираторного тракта и микротравмы кожи. На месте ворот видимых изменений не наблюдается.
Характерна быстрая генерализация инфекции с развитием общей интоксикации и ДВС-синдрома. В целом патогенез аналогичен другим геморрагическим лихорадкам, отличаясь от них лишь в скорости развития. В районах эндемичности при обследовании у 7 % населения обнаружены антитела к вирусу Эбола. Можно предположить, что возможно лёгкое, или даже бессимптомное, протекание болезни.
Также существуют сведения о возможности бесконтактного заражения. Канадским ученым впервые удалось зафиксировать бесконтактную передачу вируса Эбола в экспериментах на животных, исследование провела группа специалистов под руководством Гэри Кобинджера (Gary Kobinger) из Университета Манитобы[40].
Уже в первые часы после заражения блокируется система комплемента. Также одними из первых целей являются моноциты и макрофаги[34][неавторитетный источник?].
Симптомы и течение

Инкубационный период — от двух до 21 дня[41]. Различная тяжесть болезни и частота летальных исходов при эпидемических вспышках в различных регионах связаны с биологическими и антигенными различиями выделенных штаммов вируса. Заболевание начинается остро, с сильной слабости, сильной головной боли, болей в мышцах, диареи, болей в животе,[42]. Позднее появляется сухой кашель и колющие боли в области грудной клетки, развивается обезвоживание организма, рвота, появляется геморрагическая сыпь (примерно у 50 % заболевших), вместе со снижением функционирования печени и почек[33]. В 40-50 % случаев начинаются кровотечения из желудочно-кишечного тракта, носа, влагалища и десен.
Сильные кровотечения случаются редко и, как правило, связаны с желудочно-кишечным трактом[43][44]. Развитие кровотечений зачастую указывает на неблагоприятный прогноз[33].
Если зараженный человек не выздоравливает в течение 7—16 дней после первых симптомов, то возрастает вероятность смертельного исхода[45].
При исследовании крови отмечается нейтрофильный лейкоцитоз, тромбоцитопения, анемия. Смерть наступает обычно на второй неделе болезни на фоне кровотечений и шока[43].
До кровоточащей фазы клинические симптомы болезни похожи на лихорадку Марбург, малярию и другие тропические лихорадки[42].
Диагностика
Распознавание основывается на эпидемиологических предпосылках (пребывание в эндемичной местности, контакты с больными и др.) и характерной клинической симптоматике. Специализированные лабораторные тесты регистрируют определённые антигены и/или гены вируса. Антитела к вирусу могут быть определены, и вирус может быть изолирован в клеточной культуре. Тестирование образцов крови связано с большим риском заражения и должно проводиться при максимальном уровне биологической защиты. Новые разработки в технике диагностики включают неинвазивные методы диагноза (с использованием образцов слюны и мочи).
Лечение и вакцинация
За больными лихорадкой Эбола требуется интенсивный уход: в случае обезвоживания — внутривенные вливания и оральная регидратация растворами, содержащими электролиты[33]. По информации профессора НИИ вирусологии имени Д. И. Ивановского РАМН Михаила Щелканова, для лечения болезни требуется проводить симптоматическую терапию, дезинфекционную терапию, дыхательную поддержку, гемостатическую терапию и использовать антисыворотки. В этом случае «снизить госпитальную летальность до 10 % большого труда не представляет»[46].
Вакцины против лихорадки Эбола на данный момент не существует.
Исследования по разработке вакцины финансировались, главным образом, министерством обороны и Национальным институтом здравоохранения в США, опасавшимися, что данный вирус может быть использован для создания биологического оружия. Благодаря данному финансированию, несколько небольших фармакологических компаний разработали свои прототипы вакцины, которые успешно прошли испытания на животных. Две компании, Sarepta и Tekmira, уже приступили к испытаниям прототипов вакцины на человеке[47].
В 2012 году Джин Олингер (Gene Olinger), вирусолог из Института инфекционных заболеваний армии США (USAMRIID), сообщил, что, при текущем уровне финансирования вакцина может быть получена через 5-7 лет. Однако в августе 2012 года министерство обороны США заявило, что приостанавливает дальнейшее финансирование разработки вакцины из-за «финансовых трудностей». Окончательное решение по возобновлению или полному прекращению финансирования этих исследований должно было быть принято в сентябре 2012 года[47].
Учёные, разрабатывающие вакцину, сообщили Би-би-си, что в случае отказа министерства обороны США от дальнейшего финансирования исследований вакцина от лихорадки Эбола может быть так никогда и не создана[47].
В 80-90 годы XX века вирус изучали российские военные вирусологи. Благодаря их усилиям был создан иммуноглобулин, призванный сохранить жизнь инфицированного (однако позднее из двух российских ученых, случайно инфицированных при работе с вирусом, умерли оба). Сегодня над созданием вакцины работают ученые из научного центра «Вектор» в Кольцово.[48] На сегодняшний день[когда?] она находится на стадии доклинических испытаний.
13 августа 2014 года учёные из Медицинской школы Вашингтонского университета в Сент-Луисе, работавшие в сотрудничестве с исследователями Юго-западного медицинского центра при университете Техаса и другими специалистами, объявили о том, что им удалось подробно изучить механизм, посредством которого вирус Эбола подрывает работу иммунной системы. О результатах своих изысканий исследователи рассказали в статье, опубликованной в журнале Cell Host and Microbe[49][50].
В июле 2015 года ВОЗ сообщила об успешных тестах эффективной вакцины против лихорадки Эбола. Вакцину VSV-EBOV проверяли в Гвинее на 4 тысячах добровольцах и по кольцевому методу[51][52].
По личной инициативе бизнесмена Олега Дерипаска создан современный госпиталь по борьбе с вирусом Эбола в регионе Киндия (Гвинея). В сотрудничестве с учеными Роспотребнадзора был построен Научный клинико-диагностический центр эпидемиологии и микробиологии (инвестиции компании РУСАЛ в создание Центра превысили 10 млн долл. США.)[53]. Сегодня благодаря усилиям международного сообщества, в том числе России, лихорадка Эбола остановлена и риски распространения вируса сведены к минимуму.
Командой ученых из Калифорнийского университета в Сан-Франциско был найден новый человеческий белок, подавляющий рост вируса Эбола. В новой работе профессор Баслер с коллегами обнаружил убедительные доказательства взаимодействия между белком Эболы VP30 и человеческим белком RBBP6. Если взять этот пептид и поместить в человеческие клетки, можно блокировать заражение. И наоборот, при удалении белка RBBP6 из человеческих клеток Эбола реплицируется гораздо быстрее.
Последствия болезни
В ходе исследования, в котором приняли участие жители Сьерра-Леоне, победившие вирус Эбола, было выявлено, что последствиями заболевания могут быть проблемы с суставами и глазами (что может привести к потере зрения). Также у пациентов наблюдались повышенная утомляемость, проблемы с концентрацией, депрессия, головные боли и посттравматическое расстройство[54].
Сомнительные препараты
Стиль этого раздела неэнциклопедичен или нарушает нормы русского языка. |
В этом разделе не хватает ссылок на источники информации. |
Перечень препаратов, не прошедших тестирование, либо являющихся сомнительными.
Nanosilver («Наносеребро») — Разработанный нигерийским ученым, был подвергнут сомнению, так как не было представлено ни одного принципа его работы.
en:Favipiravir («Фавипиравир») — Разработан японской компанией Toyama Chemical, прошел испытание на крысах, но пока не был одобрен Всемирной организацией здравоохранения (ВОЗ).
ZMapp — Ученые из США и Канады успешно испытали экспериментальную вакцину от вируса на обезьянах, но факт излечения ещё предстоит доказать с помощью многочисленных клинических испытаний на других живых организмах.
См. также
Комментарии
Примечания
- ↑ Болезнь, вызванная вирусом Эбола. Информационный бюллетень № 103. Всемирная организация здравоохранения (январь 2016). Проверено 4 августа 2016.
- ↑ A98.4 Болезнь, вызванная вирусом Эбола. Международная классификация болезней и состояний, связанных со здоровьем, 10-го пересмотра. Министерство здравоохранения РФ (23 декабря 2015). Проверено 4 августа 2016. (недоступная ссылка)
- ↑ A98.4 Ebola virus disease (англ.). ICD-10. Всемирная организация здравоохранения (2016). Проверено 4 августа 2016.
- ↑ Т. Ф. Ефремова. Толковый словарь Ефремовой.. — 2000.
- ↑ Новейший медицинский энциклопедический словарь / Владимир Бородулин. — ЭКСМО, 2009. — С. 411. — ISBN 978-5-699-31648-9.
- ↑ Эбола геморрагическая лихорадка // Большая медицинская энциклопедия / Б. В. Петровский. — Советская энциклопедия, 1986. — Т. 27 том. — С. 531.
- ↑ Большой энциклопедический словарь медицинских терминов / Э. Г. Улумбеков. — ГЭОТАР-Медиа, 2013. — С. 335. — 2242 с. — ISBN 5970420107, 9785970420102.
- ↑ Что такое лихорадка Эбола и почему её эпидемии опасаются во всем мире?. Эхо Москвы. Проверено 18 августа 2014.
- ↑ Информационный бюллетень ВОЗ N 103 «Болезнь, вызванная вирусом Эбола»
- 1 2 Chronology of Ebola Hemorrhagic Fever Outbreaks. Проверено 9 августа 2014. Архивировано 9 августа 2014 года.
- ↑ ВОЗ. EBOLA VIRUS DISEASE Democratic Republic of the Congo External Situation Report 15. ВОЗ. ВОЗ (12 июля 2018).
- ↑ В ДРК число случаев заражения Эболой превысило 700. РИА Новости (20190123T2201+0300Z). Проверено 25 января 2019.
- 1 2 3 4 Болезнь, вызванная вирусом Эбола. Информационный бюллетень N°103. Всемирная организация здравоохранения (Апрель 2014). Проверено 5 августа 2014. Архивировано 8 августа 2014 года.
- ↑ Ebola Hemorrhagic Fever Distribution Map
- ↑ В Уганде вспышка смертельно опасного заболевания | euronews, мир
- ↑ 6 января 2015 года, Число жертв лихорадки Эбола достигло 8153 человек. ВОЗ.
- ↑ Болезнь, вызванная вирусом Эбола, в Западной Африке — обновленная информация // Новости о вспышках болезней ВОЗ, 27 июля 2014
- ↑ Лихорадка Эбола добралась до Канады.
- ↑ Лихорадка Эбола становится угрозой мирового масштаба
- ↑ В Европе зафиксирован первый случай смерти от лихорадки Эбола
- ↑ В США умер первый заразившийся лихорадкой Эбола
- ↑ Либерия победила лихорадку Эбола. MedAboutMe.
- ↑ «Мы не усвоили уроки лихорадки Эбола», Газета.ru (05.08.2015). Проверено 5 августа 2015.
- ↑ Наталия Леонидова. Здесь живут вирусы // Труд : газета. — 2005. — № 39 от 9 марта.
- ↑ Нина Рузанова. Вирус как на ладони // Российская газета : газета. — 2004. — № 3514.
- ↑ Taxonomy browser
- ↑ Ebola Hemorrhagic Fever Prevention. CDC (July 31, 2014). Проверено 2 августа 2014.
- 1 2 Лихорадка Эбола распространяется быстрее СПИДа | euronews, мир
- ↑ Сайт ВОЗ www.who.int, «Эбола не может передаваться воздушно-капельным путём», 03.10.2014
- 1 2 CDC Telebriefing on Ebola outbreak in West Africa. CDC (28 июля 2014). Проверено 3 августа 2014.
- ↑ Болезнь, вызванная вирусом Эбола. Информационный бюллетень N°103. Всемирная организация здравоохранения (Апрель 2014). Проверено 5 августа 2014.
- ↑ Harden, Blaine. New York Times Magazine Dr. Matthew's Passion (18 февраля 2001). Проверено 25 февраля 2008.
- 1 2 3 4 Ebola virus disease Fact sheet №103. World Health Organization (1 марта 2014). Проверено 12 апреля 2014.
- 1 2 Разбирая Эбола Механизмы Эбола
- ↑ Mayo Clinic Staff. Ebola virus and Marburg virus: Causes. Mayo Clinic.
- ↑ Emerging infectious diseases trends and issues. — 2nd. — New York : Springer, 2007. — P. 141. — ISBN 9780826103505.
- ↑ Hunter's tropical medicine and emerging infectious disease. — 9th. — London, New York : Elsevier, 2013. — P. 170–172.
- ↑ Gonzalez JP, Pourrut X, Leroy E (2007). “Ebolavirus and other filoviruses”. Current topics in microbiology and immunology. Current Topics in Microbiology and Immunology. 315: 363—387. DOI:10.1007/978-3-540-70962-6_15. ISBN 978-3-540-70961-9. PMID 17848072.
- ↑ We Are Making Ebola Outbreaks Worse by Cutting Down Forests
- ↑ H. M. Weingartl, C. Embury-Hyatt, C. Nfon, A. Leung, G. Smith, G. Kobinger. Transmission of Ebola virus from pigs to non-human primates (англ.) // Scientific Reports. — 2014. — Vol. 2. — P. 811. — DOI:10.1038/srep00811.
- ↑ Ebola Hemorrhagic Fever Signs and Symptoms. CDC (28 января 2014). Проверено 2 августа 2014.
- 1 2 Gatherer D (2014). “The 2014 Ebola virus disease outbreak in West Africa”. J. Gen. Virol. 95 (Pt 8): 1619—1624. DOI:10.1099/vir.0.067199-0. PMID 24795448.
- 1 2 Hoenen T, Groseth A, Falzarano D, Feldmann H (May 2006). “Ebola virus: unravelling pathogenesis to combat a deadly disease”. Trends in Molecular Medicine. 12 (5): 206—215. DOI:10.1016/j.molmed.2006.03.006. PMID 16616875.
- ↑ Fisher-Hoch SP, Platt GS, Neild GH, Southee T, Baskerville A, Raymond RT, Lloyd G, Simpson DI (1985). “Pathophysiology of shock and hemorrhage in a fulminating viral infection (Ebola)”. J. Infect. Dis. 152 (5): 887—894. DOI:10.1093/infdis/152.5.887. PMID 4045253.
- ↑ Simpson DIH. Marburg and Ebola virus infections: a guide for their diagnosis, management, and control (PDF). WHO Offset Publication No. 36 (1977).
- ↑ BBCRussian.com, «Эбола: как бороться со смертельным вирусом», 10.10.2014
- 1 2 3 McGrath, Matt. Commercial ebola vaccine 'unlikely' say researchers (англ.), Би-би-си (15 August 2012). Проверено 18 августа 2012.
- ↑ STRF.ru. Российские учёные создают вакцину от лихорадки Эбола, STRF Наука и технологии РФ (06.08.2014).
- ↑ Wei Xu, Gaya K. Amarasinghe et al. Ebola Virus VP24 Targets a Unique NLS Binding Site on Karyopherin Alpha 5 to Selectively Compete with Nuclear Import of Phosphorylated STAT1 // Cell Host and Microbe. — 2014. — Т. 16, № 2. — С. 187–200. — DOI:10.1016/j.chom.2014.07.008.
- ↑ Ученые узнали способ отключения иммунной защиты вирусом Эбола, lenta.ru (13.08.2014).
- ↑ WHO | World on the verge of an effective Ebola vaccine
- ↑ ВОЗ: вакцина от Эболы доказала эффективность на испытаниях в Гвинее | РИА Новости
- ↑ Балабас, Евгений. Как россияне в Африке эпидемию Эболы побеждают (рус.), Life.ru. Проверено 25 мая 2017.
- ↑ Thousands of Ebola survivors face severe pain, possible blindness, Firstpost (08.08.2015). Проверено 11 августа 2015.
Ссылки
| Фото и Видео на Викискладе | |
| Фото и Видео в Викиновостях |
- Сайт, посвящённый лихорадке Эбола (портал Всемирной организации здравоохранения, англ.) who.int
- Сайт про вирус Эбола (Новости,События, Видео, История, Статистика) www.virusebola.su
- «Hot Zone» («Горячая Зона») книга писателя и исследователя Ричарда Престона (Некоторые отрывки в очень вольном переводе с комментариями (за исключением фактов)). (недоступная ссылка) elementy.ru
- Чепурнов А. А. Разбирая Эбола. Ведущий российский специалист рассказывает о смертельном заболевании. Lenta.ru. Проверено 17 августа 2014.
- Либерия победила лихорадку Эбола MedAboutMe.ru
Данная страница на сайте WikiSort.ru содержит текст со страницы сайта "Википедия".
Если Вы хотите её отредактировать, то можете сделать это на странице редактирования в Википедии.
Если сделанные Вами правки не будут кем-нибудь удалены, то через несколько дней они появятся на сайте WikiSort.ru .
